IDS104 : Missions de l'Ingénieur Biomédical Hospitalier
Catégories
Les projets ou stages publiés auxquels vous accédez sont des rapports d'étudiants et doivent être pris comme tels. Il peuvent donc comporter des imperfections ou des imprécisions que tout lecteur doit admettre et donc supporter. Il ont été réalisés pendant les périodes de formation et constituent avant-tout des travaux de compilation bibliographique, d'initiation et d'analyse sur des thématiques associées aux concepts, méthodes, outils et expériences sur les démarches qualité dans les organisations ou sur les technologies en santé.
Si, malgré nos précautions, vous avez des raisons de contester ce droit de diffusion libre, merci de nous en faire part (master@utc.fr), nous nous efforcerons d'y apporter une réponse rapide. L'objectif de la présentation des travaux sur le web est de permettre l'accès à l'information et d'augmenter ainsi la qualité des échanges professionnels.
Nous ne faisons aucun usage commercial des travaux de projet ou de stage publiés, par conséquent les citations des informations et l'emploi des outils mis à disposition sont totalement libres. Dans ce cas, nous vous demandons de respecter les règles d'éthique en citant explicitement et complètement vos sources bibliographiques.
Bonne lecture...
Auteure

Contact
- MASSON Anne-Charlotte : annechat.nossam@gmail.com
Citation
A rappeler pour tout usage : A-C MASSON, « Missions de l'Ingénieur Biomédical Hospitalier », Université de Technologie de Compiègne (France), Master Ingénierie de la Santé, Parcours Technologies Biomédicales et Territoires de Santé (TBTS) , Mémoire de stage, juillet 2021 https://travaux.master.utc.fr/formations-master/ingenierie-de-la-sante/ids104/
Résumé
Au sein d’un établissement de santé, qu’il soit public ou privé, le service biomédical a un rôle crucial. En effet, ce service influe directement sur la qualité des soins, car il assure la mise à disposition et la gestion, au sein de l’hôpital, d’appareils médicaux, essentiels pour le diagnostic, le traitement et le suivi du patient. L’ingénieur biomédical est le pilote des différents processus permettant d’atteindre cet objectif. C’est un spécialiste des dispositifs médicaux qui détermine, en collaboration avec les acteurs hospitaliers, quels dispositifs médicaux doivent être fournis au personnel soignant. Il devra respecter certaines contraintes, comme la limite de son budget d’achat et s’informer sur l’évolution perpétuelle de ce secteur, tant sur des aspects réglementaires, que technologiques. Il sera ainsi vu les missions et activités de l’Ingénieur biomédical, avec la portée tangible de ses actions, à l’aide de plusieurs exemples concrets.
Abstract
The biomedical department has an important role in a health institution, whether it is public or private. In fact, this department has a direct impact on the quality of the provided care, as it ensures the provision and management of medical devices within the hospital. Those devices are essential for the diagnosis, the treatment, and the monitoring of patients. The biomedical engineer is committed to conduct various processes to ensure the achievement of these objectives. He is a specialist in medical devices who determines, in collaboration with the hospital staff, the devices to be supplied to the health care personnel. All the tasks conducted by the biomedical department must respect certain constraints such as the limit of his purchasing budget and must keep abreast of the perpetual evolution of this sector, both in terms of regulations and technology. This internship report presents what the missions and activities of the Biomedical Engineer are, with the tangible impact of its actions, thanks to tangible and practical examples.
Téléchargements

Mémoire de stage : Missions de l'Ingénieur Biomédical
Mémoire Complet :
Missions de l'Ingénieur Biomédical Hospitalier
Remerciements
Je tiens à remercier sur cette page, toutes les personnes ayant contribué à la réussite et à mon épanouissement pendant ce stage.
Tout d’abord, je souhaite remercier grandement, Mr. Mourad GHOMARI, Responsable du Département de l’Ingénierie et de la Maintenance Biomédicale à l’Hôpital Raymond Poincaré, pour sa disponibilité, le partage de son expérience, la diversité des missions qu’il m’a confiées et sa bienveillance.
Je tiens à remercier Mme Hanane HABBAL, pour son aide en toutes circonstances, sa disponibilité, et son amitié.
Merci à Mme Alicia MAUGE, pour ces explications sur la gestion des dossiers administratifs au sein de l’hôpital, son aide et sa sympathie.
Merci à Lucas OUDAR, Shone VENKAYA, et Zakaria HARZI, techniciens biomédicaux, de m’avoir emmenée lors de vos interventions, de votre bienveillance, de vos explications sur la maintenance et de votre aide dans plusieurs dossiers.
Merci à Mme GUERARD, Juriste de la cellule des marchés du GHU, de m’avoir aidé sur la partie des achats et surtout de la Commande Publique.
Merci à Mr. ABLA, responsable projet SAP, pour son aide, sa disponibilité, ses formations sur la GMAO - SAP et sur les classes EBHT, mais également pour sa sympathie.
Je tiens à remercier Mr. Grégory CAZAGOU-GABA, ancien responsable de l’atelier biomédical du site Raymond Poincaré, pour le partage de son expertise sur les dispositifs médicaux et ces retours d’expérience.
Merci à Mme JOSE, de la société WANDERCRAFT, de m’avoir invitée pour tester l’Exosquelette ATALANTE, d’avoir été disponible et sa collaboration.
Merci à tous les acteurs hospitaliers (services techniques, informatique, personnel médical / paramédical, cadres) présents à Raymond Poincaré, de m’avoir accepté au sein de votre quotidien et d’avoir travaillé avec moi.
Je tiens également à remercier Mme CLAUDE, ma suiveuse et responsable de formation Master Ingénierie de la Santé à l’Université Technologique de Compiègne, pour ses conseils, son aide et ces deux années riches en enseignements.
Je vous dis tous à très bientôt et encore merci.
Liste des abréviations
- AP-HP : Assistance Publique des Hôpitaux de Paris
- ANSM : Agence Nationale de Sécurité du Médicament
- AO : Appel d’Offre
- BOAMP : Bulletin Officiel des Annonces des Marchés Publics
- BRK : Hôpital Maritime de Berck
- CE : Certification Européenne
- CNEH : Centre National de l’Expertise Hospitalière
- CTI : Commission Technique des Investissements
- DCE : Dossier de Consultation des Entreprises
- DMU : Département Médico-Universitaire
- DREES : Direction de la recherche, des études, de l'évaluation et des statistiques
- DRI : Délégation aux Relations Internationales
- EBHT : Équipement Biomédical Hôtelier et Technique
- EFR : Explorations Fonctionnelles Respiratoires
- EREA : Établissement Régional d’Enseignement Adapté
- GHU : Groupes Hospitalo-Universitaires
- GMAO : Gestion de Maintenance Assistée par Ordinateur
- GPE : Gestion du Plan d’Equipement (Logiciel)
- JAL : Journal d’Annonces Légales
- JOUE : Journal Officiel de l’Union Européenne
- MAD : Mise À Disposition
- MAPA : Marché à Procédure Adaptée
- MNSC : Marché Négocié Sans Concurrence
- PNI : Pression Non Invasive
- PUI : Pharmacie à Usage Intérieur
- PV : Procès-Verbal
- RPC : L’hôpital Raymond Poincaré
- SAP : Systems, Applications and Products, for data processing (Logiciel)
- SSR : Soins de Suite et de Réadaptation
- SPO2 : Saturation Pulsée en Oxygène
Introduction
D’après les derniers rapports de la DREES de 2018, la France comptait 1 360 établissements de santé du secteur public, avec 697 402 emplois de soignants [1] et 261 412 de personnes non soignantes [2] (administratifs, techniques, éducatifs et sociaux) assurant le fonctionnement des structures hospitalières que ce soit dans la coordination ou dans le maintien des activités de soins.
Dans cette organisation, les services techniques, dont l’Ingénierie biomédicale, jouent un rôle primordial dans l’offre de soin et leur qualité. En effet, sa mission est de mettre à disposition de l’ensemble du personnel soignant, les équipements médicaux les mieux adaptés, pour les applications cliniques recherchées, soit au diagnostic, au traitement et au suivi des patients.
L’acteur clé, qui dirige ces opérations pour mener à bien cette mission, est l’Ingénieur biomédical hospitalier.
Dans le détail, une des premières tâches de l’ingénieur est de recenser les besoins auprès des services hospitaliers. Il doit définir les priorités (suivi, remplacement, activité nouvelle, obsolescence) en accord avec le budget alloué ainsi qu’avec les différents acteurs définissant les possibilités et les besoins d’achats.
L’ingénieur biomédical met en application son expertise en technologies biomédicales afin de proposer les meilleurs dispositifs, en adéquation avec les applications cliniques et l’environnement hospitalier. Il se doit de développer son expertise en se tenant au courant des dernières innovations, par une veille technologique. Il est également un interlocuteur entre les différents acteurs hospitaliers et fabricants. Il se doit d’être documenté, sur les réglementations en vigueur concernant les dispositifs médicaux, sur l’architecture réseau et géographique du ou des hôpitaux sous sa gouvernance, afin d’implanter au mieux les matériels sur les sites d’intérêt, mais également de parfaire ses processus internes en les améliorant, tout ceci afin de proposer un service de qualité, en adéquation avec la structure hospitalière.
Ce rapport prend le cas de figure de l’ingénierie biomédicale de l’hôpital Raymond Poincaré situé à GARCHES (92) qui est dépendant de l’Assistance Publique des Hôpitaux de Paris (AP-HP). Il décrit son fonctionnement interne, sa gestion des dispositifs médicaux, de l’achat jusqu’à leur réforme. Ensuite par la présentation de différents projets, il expose les différentes missions de l’ingénieur biomédical, et rend compte du caractère essentiel de son travail, auprès des services concernés, le tout centré sur le patient.
I. Présentation du lieu de stage
A. L’Assistance publique des Hôpitaux de Paris (AP-HP)
L’assistance publique des hôpitaux de Paris est un groupement d’hôpitaux situés en Île-de-France ou dépendants de ceux-ci. Elle se compose de 41 hôpitaux, 1 EHPAD, et de services généraux permettant d’assurer un service public de santé pour tous, 24h/24h.
Chaque année, ces hôpitaux prennent en charge, grâce à des plateaux médicaux de diagnostic et thérapeutique rassemblant l’ensemble des spécialités médicales, 8,2 millions de patients [3], que ce soit en consultation, en urgence, lors d’hospitalisations programmées ou à domicile.
Depuis le 3 juillet 2019, l’AP-HP a mis en place une nouvelle organisation fédérative [4] pour que les décisions, au niveau de l’ensemble des hôpitaux, soient mieux coordonnées.
Il a été créé des groupements appelés Groupements Hospitaliers Universitaires, pour consolider les liens entre l’ensemble des acteurs de Santé des hôpitaux et des universités d’un même territoire. Le but étant d’améliorer la prise en charge des patients, de l’accueil au suivi médical, et développer la recherche, selon les besoins territoriaux.
Il y a six groupes hospitalo-universitaires (GHU), composés chacun de plusieurs hôpitaux :
- AP-HP. Centre - Université de Paris regroupe 8 hôpitaux,
- AP-HP. Sorbonne Université regroupe 7 hôpitaux,
- AP-HP. Nord - Université de Paris regroupe 8 hôpitaux et 1 EHPAD,
- AP-HP. Université Paris Saclay regroupe 7 hôpitaux,
- AP-HP. Hôpitaux Universitaires Paris Seine-Saint-Denis regroupe 3 hôpitaux
- AP-HP. Hôpitaux Universitaires Henri Mondor regroupe 5 hôpitaux.
Il y a également 3 hôpitaux, en plus, qui sont hors de ces groupes.
Au sein de chacun des six nouveaux groupes hospitalo-universitaires, quinze départements médico-universitaires (DMU) (Figure 1) ont vu le jour en remplacement des pôles.
Le défi majeur de ces DMU est de favoriser l’émergence de nouveaux projets médicaux, cohérents avec les projets de recherche, afin de déterminer l’avenir des parcours patients. Les DMU contribueront ainsi à améliorer la qualité des soins et le quotidien des équipes hospitalières, actuelles et futures.
Figure 1 : Organisation générale de l'Assistance Publique des Hôpitaux de Paris (Source : auteur)
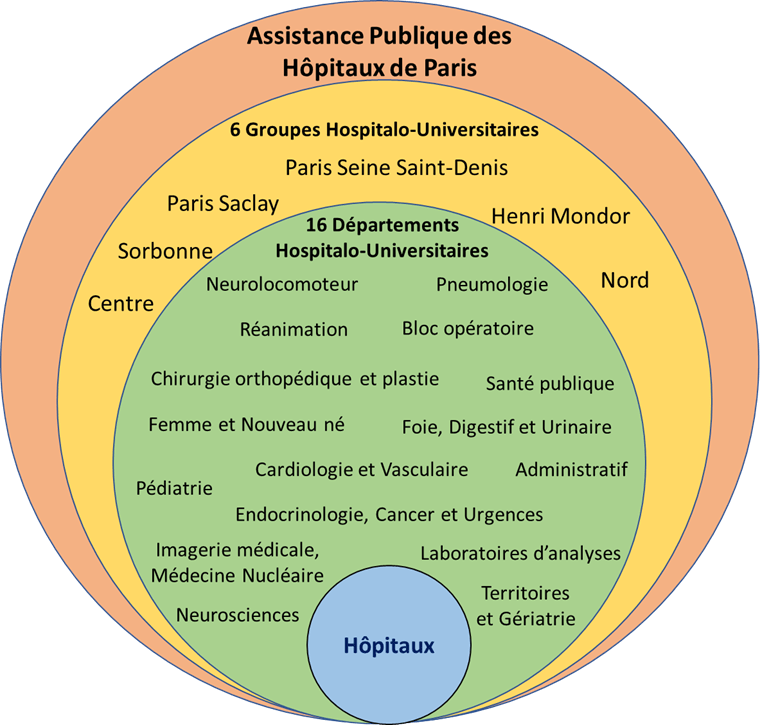
Les hôpitaux Antoine Béclère (Clamart), Bicêtre (Kremlin-Bicêtre), Maritime de Berck (62), Paul-Brousse (Villejuif), Ambroise-Paré (Boulogne Billancourt), Raymond-Poincaré (Garches) et Sainte-Périne (Paris 16e) constituent le groupe hospitalo-universitaire AP-HP. Université Paris Saclay. Cet ensemble hospitalier est présent sur quatre territoires de santé (92, 94, 75 et 62) et emploie plus de 12 600 professionnels de santé.
B. Groupe hospitalo-universitaire Paris Saclay
Doté de 3384 lits répartis dans 190 services, il propose une offre de soins complète et spécialisée pour l’adulte, l’enfant, le patient âgé et la personne en situation de handicap, en lien avec les universités Paris-Saclay et Versailles Saint-Quentin-en-Yvelines.
De multiples projets médicaux de grande ampleur sont en cours, tel que la construction d’un nouveau bâtiment de 16 120 m², à Sainte Périne, dédiés à l’accueil des personnes atteintes d’Alzheimer [5] ou le transfert de l’activité de Raymond Poincaré vers l’hôpital Ambroise Paré d’ici 2024 [6], dû à la vétusté de certains bâtiments ne répondant pas aux normes de sécurité. Cette décision est encore à l’heure actuelle sujette à débat [7].
C. Hôpital Raymond Poincaré
L’hôpital Raymond Poincaré (RPC) a été ouvert en 1936 à Garches dans les Hauts-de-Seine (92) sur les terrains de la fondation Brézin. L’Hôpital comptait 1324 lits en 1960 et compte actuellement 304 lits et 1680 professionnels de santé [8]. Il est spécialisé dans la prise en charge d’adultes et d’enfants souffrant de troubles neurolocomoteurs lourds et invalidants, innés ou acquis, et leurs complications (escarres). L’Hôpital est composé de plusieurs bâtiments, accueillant des services différents, selon les étages (Figure 2).
Figure 2 : Plan de l'Hôpital Raymond Poincaré (Source : APHP)
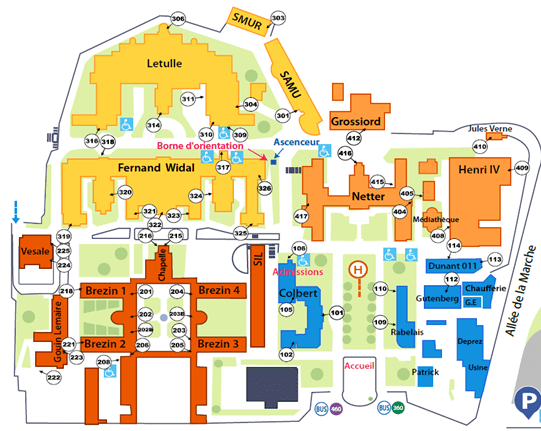
Le bâtiment BREZIN est décomposé en 4 parties :
A Brézin 1 et 2, les locaux administratifs sont au deuxième étage (Direction Générale, Informatique, Financière, Ressources Humaines, Affaires médicales, Bureau des cadres du DMU Neurolocomoteur, Direction Biomédicale et Centres de référence de maladies Neuromusculaires / des Troubles du Langage et des Apprentissages / Syndrome Ehlers Danlos).
Les autres parties de Brézin accueille les enfants en situation de handicap, dans les services de Neuropédiatrie, Rachis Enfant, Génétique médicale, en Hôpital de jour, en Hospitalisations complètes, en Soins de Suite et de Réadaptation (SSR) ou en consultation.
Il y a également une école, appelée EREA (Établissement Régional d’Enseignement Adapté) pour permettre aux enfants en situation de handicap de suivre une scolarité tout en pouvant être soignés et surveillés continuellement.
Le bâtiment NETTER, en face de l’accueil et de l’héliport, accueille :
- Au rez-de-chaussée, le plateau médico-technique d’Imagerie médicale, qui présente les équipements suivants [9] (Tableau 1).
Tableau 1 : Équipements médicaux d’Imagerie médicale présents à Raymond Poincaré (source : interne)
| Type d’équipements | Société | Modèle | ||
| SCANNER | SIEMENS | SOMATOM Définition | ||
| OSTEODENSITOMETRE | HOLOGIC | HORIZON A | ||
| AMPLI DE BRILLANCE | PHILIPS | SIREMOBIL | ||
| APPAREIL DE RADIOGRAPHIE (membres inférieurs -assis) | CURVEBEAM | LINE UP | ||
| APPAREILS MOBILES DE RADIOSCOPIE | STEPHANIX SIEMENS | MOVIX 30 MOBILETT XP | ||
| 2 APPAREILS DE RADIOGRAPHIE (corps entier – allongé) | PRIMAX | CLISIS EXEL DRF | ||
| SALLE INTERVENTIONNELLE | PHILIPS | ELEVA MULTIDIAGNOSTIC | ||
| APPAREIL DE RADIOGRAPHIE (corps entier – debout) | EOS Imaging | EOS | ||
| IRM 3T | GE | DISCOVERY MR750 | ||
| ÉCHOGRAPHES | GE /PHILIPS | GAMME Vivid (GE) / CX 50 -IU 22 – LUMIFY (PHILIPS) |
Au 1er, 2ème et 3ème étage, certains services de rééducation et de réadaption sont présents, avec de grandes salles (plateaux) pour que les patients puissent réaliser des exercices de marche, des mouvements des membres supérieurs ou de coordination, sous la surveillance d’ergothérapeutes et kinésithérapeutes. Il y a également le laboratoire du sommeil (Centre de référence pour les cas d’hypersomnies rares), le laboratoire de l’Analyse du Mouvement, des bureaux et des salles de consultation pour de l’orthophonie. La capacité d’accueil est d’environ 73 lits, pour la plupart, en hôpital de jour.
Le bâtiment LETULLE comprend :
- Le service de réanimation pédiatrique au 3ème étage.
- L’Unité Médicale Ambulatoire (UMA) et l’Unité Médicale de Chirurgie Ambulatoire (UMCA) au 2er étage.
- L’Unité PériOpératoire du Handicap (UPOH) Escarres et Neuro Ortho, au 1ème étage.
- L’Urologie / Neuro-urologie, le Bloc opératoire avec la SSPI (Salle de surveillance Post-Interventionnelle), où sont réalisés des opérations orthopédiques (chirurgie de l’épaule, de la hanche, de la main, du pied et de la cheville) et la Stérilisation au rez-de-chaussée.
Le bâtiment WIDAL accueille :
Au rez-de-chaussée,
- Les laboratoires de Toxicologie, l’Institut Médico-Légal et l’Unité Médico-Judiciaire, qui travaillent ensemble pour la Cour d’Appel de Versailles. Ils effectuent des analyses de substances toxiques (Drogues et agents chimiques) après autopsie et des examens médicaux avec prélèvements sur des victimes en consultation, ou des personnes en garde à vue.
- La Pharmacie à Usage Intérieur (PUI) réalisant des thérapies géniques, ou conditionnant des médicaments pour permettre aux patients, de gérer la douleur, les crises de tremblements, ou d’épilepsie.
- Un plateau technique pour la Médecine Physique et de Réadaptation, incluant un gymnase sportif pour la rééducation, des salles pour les soins de kinésithérapie et un bassin d’eau pour la balnéothérapie.
Le 1er étage regroupe les chambres pour l’hospitalisation complète, avec une partie dédiée aux soins intensifs pour la Médecine Physique et de Réadaptation.
Au 2ème étage, il y a 3 services :
- Deux nouveaux services de suivi Neurovasculaire (UNV) et de soins intensifs neurovasculaire (USINV), à la suite d’opérations neurologiques et vasculaires, doivent ouvrir début septembre.
- Un service appelé « Maladies infectieuses et Tropicales » a été transformé depuis la crise sanitaire en accueil pour les patients atteints du COVID en rémission ou dans un premier temps, sans gravité.
Au dernier étage, il y a le service de réanimation adulte, avec 25 lits, pour les patients âgés de plus de 18 ans, ayant besoin de surveillance continue et de suppléance (respiratoire, rénale, hépatique nutritive). Une partie a été aménagée pour accueillir les patients atteints du COVID dans ces formes les plus graves. Dans cette partie, il y a également le seul caisson hyperbare en Île-de-France qui est une installation médico-technique étanche au sein de laquelle un ou plusieurs patients peuvent être exposés à une pression supérieure à la pression atmosphérique. Cela permet principalement d'accroître l'oxygénation des tissus pour la prise en charge de personnes intoxiquées au CO2, des accidents de plongée ou atteints de plusieurs formes de COVID long qui provoquent de graves problèmes respiratoires.
Le bâtiment GROSSIORD accueille :
- Au rez-de-chaussée, les locaux de l’Exploration Fonctionnelle Respiratoire et de Neuro Physiologie.
- Au 1er et 2ème étage, les laboratoires d’Hématologie, de Microbiologie et de Biochimie.
L’Hôpital Raymond Poincaré comprend aussi des bâtiments, pour les services techniques (Dunand, Gutenberg, Deprez, Patrick, Usine), la restauration du personnel et des patients mobiles (Henri IV), l’enseignement avec un Institut de Formation en Soins Infirmiers (Gouin Lemaire), un Pool Fauteuil Roulant (Jules Verne) où plus de 400 fauteuils sont présents, chacun adapté à une pathologie, une morphologie, qu’ils soient manuels ou électriques.
L’Hôpital Raymond Poincaré est siège du SAMU des Hauts-de-Seine et est doté d’un SMUR.
D. Le Département de L’ingénierie et de la Maintenance Biomédicale (DIMB)
Le DIMB situé à l’hôpital Raymond Poincaré est dirigé par un Ingénieur Biomédical en Chef, celui-ci est responsable du Département de l’Ingénierie et de la Maintenance Biomédicale de l’Hôpital Raymond Poincaré et l’Hôpital Maritime de Berck.
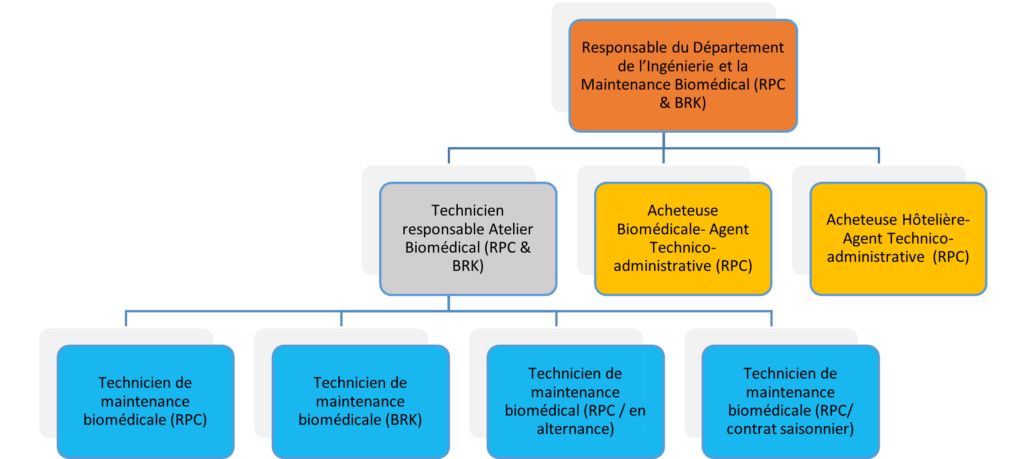
À l’heure actuelle, le DIMB (Figure 3) est composé de :
- Deux ateliers biomédicaux :
- Le premier est situé à l’hôpital Raymond Poincaré, où trois techniciens biomédicaux s’occupent de la réception, la maintenance et du suivi des dispositifs médicaux en exploitation sur l’ensemble de l’hôpital. Un poste de Technicien Biomédical, Responsable d’Atelier et spécialisé dans l’Imagerie médicale, le bloc opératoire, la réanimation, l’exploration fonctionnelle, le monitorage et la perfusion, est actuellement vacant.
- Le second est à l’hôpital Maritime de Berck (BRK), où il y a un technicien biomédical généraliste.
- Deux acheteurs spécialisés :
- Une Acheteuse, chargée de l’achat des équipements hôteliers.
- Une Ingénieure Biomédicale et Agent Technico-administrative, chargée de l’Achat des équipements biomédicaux, du suivi de lamaintenance et de la matériovigilance des équipements biomédicaux.
Figure 3 : Organigramme du Département de la maintenance des Équipements (Source : auteur)
II. Le métier d’Ingénieur Biomédical à l’AP-HP
Il est important de comprendre quel est le déroulé des actions de l’Ingénieur Biomédical, au sein de sa structure d’accueil, en l’occurrence, l’hôpital Raymond Poincaré à GARCHES. C’est pourquoi, il sera détaillé comment sont gérés les dispositifs médicaux de l’achat jusqu’à leur réforme.
A. Acquisition des dispositifs médicaux
Tout d’abord, l’ingénieur biomédical a pour tâche d’acquérir des équipements biomédicaux, pour l’hôpital. Pour cela, il devra réaliser et participer à différentes étapes, qui sont l’élaboration du plan d’équipement, l’achat des dispositifs, et leur réception, en lien avec la défalcation.
L’élaboration du plan d’équipement
Il permet de réaliser le recensement des besoins en dispositifs médicaux auprès des médecins, pour la prochaine année. Le plan d’équipement médical est réalisé tous les ans à l’année n-1, pour mettre en avant les nouveaux équipements demandés et nécessaires aux différents services hospitaliers pour l’année suivante soit l’année (n).
L’ingénieur biomédical a un rôle de conseiller dans cette démarche de recensement des besoins. Il prend ainsi connaissance des demandes, indique si les besoins sont pertinents, et les justifie aux autorités compétentes, qui peuvent être le directeur d’hôpital, le directeur financier ou d’autres acteurs. Il peut également demander des dispositifs, si ceux-ci sont vétustes ou si une plus grande capacité est nécessaire à des fins d’anticipation et dans le but d’assurer la continuité des soins.
À l’APHP, une organisation propre est mise en place, car les hôpitaux sont regroupés en GHU et les services en DMU.
Tout d’abord, la Directrice des Investissements pour la Commission Technique des Investissements (CTI) envoie un courrier à l’ensemble des cadres des DMU et aux Ingénieurs biomédicaux pour qu’ils indiquent tous leurs besoins en travaux et équipements, en les chiffrant et en les quantifiant, pour l’année suivante, dans un délai de 4 mois.
Dans cette période, les cadres administratifs des DMU demandent à chaque cadre de service de rassembler les besoins de leur équipe médicale et paramédicale. Chacun transmet ces besoins au cadre de son DMU, afin que celui-ci regroupe toutes les demandes dans une fiche récapitulative.
Un 1er filtrage est réalisé par les cadres de service et l’ingénieur biomédical, avec un argumentaire précis, un chiffrage et une quantification des différents dispositifs.
À la suite de ça, tous les cadres de DMU envoient leur document complété au Directeur des Équipements et à la Directrice des Investissements pour la Commission Technique des Investissements(CTI). Ces acteurs regroupent ainsi toutes les demandes qui vont former le futur plan d’équipement médical. Elles sont envoyées au siège de l’APHP qui définit le budget qui pourra être alloué au GHU, pour acheter les différents équipements sur l’année n+1.
Le plan d’équipement est ensuite retravaillé par la CTI, composée de plusieurs corps de métiers tels que des médecins, ingénieurs biomédicaux, ou des acheteurs, en collaboration avec les cadres pour qu’il soit valide et rentre dans le budget alloué.
L’ingénieur biomédical détermine ensuite les enveloppes budgétaires des DMU.
Le service biomédical commencera l’achat des équipements validés à l’année (n). Il étudiera les meilleures possibilités en termes d’équipements (coût, qualité technique, adéquation aux besoins).
L’achat des dispositifs médicaux
Pour bien comprendre comment se déroule l’acquisition de dispositifs médicaux au sein des hôpitaux publics et par analogie à Raymond Poincaré, il est important de se pencher sur une notion importante que tout personnel de la fonction publique doit connaître : le Code de la Commande Publique [10].
Ce Code, en vigueur depuis le 1er avril 2019, définit les règles pour tout achat dans les instances du domaine public, soit le gouvernement, l’armée, ou dans notre cas, les hôpitaux publics. Tout ceci dans le but de faire une bonne utilisation des deniers publics et d’éviter des détournements de fonds. Ainsi le Code regroupe différentes procédures juridico-administratives, qui se définissent selon le montant que l’on veut engager pour un ou des achats, qu’ils soient pour des travaux, des services ou des fournitures (ex : Dispositifs Médicaux et consommables). Ceux-ci aboutissent sur des contrats avec une durée limitée (article L-5), appelés marchés publics.
Il y a 3 principes fondamentaux dans ce Code (article L-3):
- Liberté d’accès à la commande publique, où chaque opérateur économique, représenté par les sociétés, doit avoir accès, à l’aide des publications sur des journaux officiels, aux demandes des pouvoirs adjudicateurs, soit les acheteurs. Ceci permet de donner sa chance à tout le monde que ce soient des nouvelles sociétés ou des anciennes et que chacun puisse être au courant des dernières demandes du domaine public.
- L’égalité du traitement des candidats avec l’impartialité du pouvoir adjudicateur. Aucune société, aucun produit ne doit être favorisé ou avoir de traitement de faveur. Le choix doit être objectif et basé sur des critères techniques, administratifs préétablis à l’avance.
- La transparence des procédures. Les candidats doivent être au courant de comment ils seront notés, sous la forme de critères, et que doit comporter le marché, afin d’éviter toute discrimination et rejet des candidats sans explications.
Les Marchés publics sont donc établis, d’après l’article L-2 et L-1111-1 de la Commande publique, à titre onéreux entre un ou des acheteurs publics et une ou plusieurs sociétés offrant la réalisation de travaux, la fourniture de produits ou de prestations de services. Il existe des seuils pour déterminer les types de procédures d’achat et les obligations de publication et ainsi établir un marché :
- < 40 000€ HT = Marché négocié sans publicité ni mise en concurrence (MNSC) préalables, soit une demande directe et simple d’un devis par mail à une ou des sociétés, la publicité est bien facultative.
- 40 000€ à 89 999€ HT = Marché à procédure adaptée (MAPA) : demande de publicité à la cellule des marchés sur la plateforme du choix de l’acheteur tel que le Bulletin Officiel des Annonces des Marchés Publics (BOAMP), ou un Journal d’Annonces Légales (JAL) soit un journal habilité à recevoir des annonces légales pour des achats du domaine Publique.
- 90 000€ HT à 214 000€ HT = Marché à procédure adaptée (MAPA) ou Procédure Formalisée : demande de publicité à la cellule des marchés, avec publication obligatoire au Bulletin Officiel des Annonces des Marchés Publics (BOAMP), ET au Journal Officiel de l’Union Européenne (JOUE). Une procédure formalisée est indiquée si le montant est proche des 214 000€ afin que s’il y a un dépassement, la procédure ne soit pas à recommencer.
- > 214 000€ HT = Procédure formalisée : demande de publicité à la cellule des marchés, avec publication obligatoire au Bulletin Officiel des Annonces des Marchés Publics (BOAMP), et au Journal Officiel de l’Union Européenne (JOUE).
Il y a 3 procédures formalisées :
- L’appel d’offres (AO), qu’il soit ouvert à tous ou restreint à quelques candidats, qui sont tous mis en concurrence. Les besoins et prestations sont clairement définis et aucune négociation n’est acceptée.
- La procédure avec négociation est ouverte à tous avec une mise en concurrence. Elle est indiquée quand le besoin initial et les moyens pour le satisfaire sont définis, mais que l’acheteur a besoin de faire évoluer ces prestations et son besoin maximal au cours du temps. Les candidats peuvent donc déposer plusieurs offres qui donnent lieu entre chacune à des négociations.
- Le dialogue compétitif où un besoin est défini, mais les moyens pour le faire ne sont pas connus par l’acheteur. Il y a donc une émission de plusieurs offres par les candidats, avec une mise en concurrence entre chacun. Un dialogue se crée pour répondre au mieux à ce besoin.
Si l’on résume de manière générale, le processus d’achat est le suivant (Tableau 2). Les tâches incombant à l’ingénieur biomédical y sont mises en valeur.
Tableau 2 : Descriptif des étapes du processus d’achat général (source : interne)
| Étape | Description de l’étape du processus | Géré par le Biomédical ? |
| 1- | Répartition entre ingénieurs biomédicaux des dispositifs inscrits au Plan d’équipement, selon le domaine de spécialité de chacun | Oui |
| 2- | Priorisation des achats (calendrier des achats) selon le temps à y consacrer et l’urgence. | Oui |
| 3- | Demande de précision du besoin au médecin à Prix + Cahier des Charges Techniques Particulières (CCTP) | Oui |
| 4- | Définir la procédure d’achat selon l’estimation des seuils | Oui |
| 5- | Rédiger le Cahier des Clauses Techniques Particulières (CCTP) pour la cellule des marchés. | Oui |
| 6- | Publication pendant une durée préétablie (selon la procédure), par la cellule des marchés | Non |
| 7- | Réceptionner les offres avec dématérialisation, par la cellule des marchés. | Non |
| 8- | Analyser les offres avec classement, établir le rapport de choix et envoi à la cellule des marchés | Oui |
| 9- | Commission locale d’appréciations des offres (CLAO) de jugement pour examiner le respect de la procédure et vérification par le contrôleur financier | Non |
| 10- | Informer le candidat retenu de l’attribution du marché et les autres candidats du rejet | Non |
| 11- | Marché notifié avec signature du contrat pour une durée préétablie (obligatoire) | Non |
| 12- | Exécution du marché | Oui |
Le Cahier des Clauses Techniques particulières [11] est un document qui définit les produits et prestations demandés par l’acheteur. Il est rédigé par l’Ingénieur biomédical, en collaboration avec un juriste, et doit servir pour la procédure d’achat de référence. Il est composé de différents éléments, tel que :
- la nature du besoin, afin que les sociétés puissent présenter une offre adaptée.
- la méthode d’évaluation des offres, ainsi que leur déroulement (calendrier), avec l’établissement de critères d’exigence, souvent regroupés en exigences techniques et en exigences financières.
Les sociétés sont dans l’obligation de se conformer aux demandes faites dans ce document. A contrario, une offre peut être rejetée.
Le rapport de choix est le document final servant à justifier l’attribution du marché à une société. Il regroupe les offres évalués selon les critères préétablis dans le CCTP, ainsi qu’un argumentaire final sur les prestations les mieux adaptées au besoin. Il est rédigé par l’ingénieur biomédical, en concertation avec l’équipe soignante.
À la suite de l’exécution du marché, les acheteurs émettent un bon de commande aux sociétés retenues pour commander et convenir d’une date de livraison, d’installation et de formation du personnel du service devant accueillir le dispositif médical.
Une particularité de L’APHP : avoir sa propre centrale d’achat
L’AGEPS ou Agence Générale des Équipements et des Produits de Santé est la centrale d’achat du siège de l’APHP. L’hôpital Raymond Poincaré, faisant partie de l’APHP, il est en relation étroite avec cette agence.
Elle établit les marchés afin de permettre aux ingénieurs et acheteurs biomédicaux de gagner du temps, car la création d’un marché est une tâche longue (plusieurs mois) et de faire des économies, car des prix avantageux peuvent être proposés aux hôpitaux, si une grande quantité est prévue. Ainsi, les parcs d’équipements sont harmonisés entre les hôpitaux, les prêts et les dons entre hôpitaux sont donc facilités.
D’un point de vue juridique, les hôpitaux sont obligés de passer par ces marchés notifiés, car un contrat scelle les deux parties, soit l’APHP avec les hôpitaux sous sa gouvernance et la société ayant remporté l’offre. A contrario, si les hôpitaux ne peuvent pas passer par ces marchés, ils demandent une dérogation.
Ces dérogations existent lorsqu’un marché :
- est inexistant et se trouve sous le seuil des 40 000€HT. L’acheteur peut demander des devis à des sociétés, ou passer par une centrale d’achat.
- ne correspond pas au besoin du marché préétabli, et ceci pour n’importe quel montant.
Si la dérogation est acceptée par l’AGEPS, la commande peut être passée auprès d’une centrale d’achat externe (UGAP, RESAH et Uni-HA) ou un marché dit « local » peut être établi. Dans ce dernier cas, le processus global de l’achat public devra être respecté et réalisé par l’ingénieur biomédical ayant fait la demande, et le personnel médical - paramédical du service concerné.
La réception du matériel neuf
Cette étape est découpée en plusieurs tâches, dans cet ordre :
- La livraison :
La livraison est différente selon la taille du dispositif, le nombre d’équipements et du choix des sociétés (Livraison et Installation le même jour).
Si ce sont des dispositifs peu volumineux, le magasin, de l’Hôpital Raymond Poincaré, réceptionne les dispositifs médicaux. Les techniciens biomédicaux sont prévenus et vont chercher le matériel.
Si les dispositifs sont volumineux, le transporteur les livre directement dans le service hospitalier demandeur.
Ensuite, les techniciens vérifient que la livraison est conforme à la commande, ils contrôlent le bon état des dispositifs, la bonne réception des consommables et l’enregistrent dans l’inventaire. Le matériel reçu est ensuite délivré au service demandeur.
- L’Installation et la mise en service :
Après la livraison du matériel par la société ou par un transporteur, le technicien du fournisseur, responsable du produit se déplace dans le service pour pouvoir installer l’appareil, avec les accessoires, consommables et réactifs. Cela permet une installation par une main d’œuvre très spécialisée, garantissant l’efficacité et la sûreté de l’installation.
L’ingénieur d’application et le technicien responsable du produit mettent ensuite l’appareil en fonctionnement. Cette étape est faite en présence de l’utilisateur pour que les réglages soient faits, selon les besoins médicaux. Elle est donc très importante pour la bonne utilisation du matériel. L’appareil est ensuite testé, pour s’assurer qu’il fonctionne correctement.
- La formation du personnel :
La formation à l’utilisation des équipements est obligatoire, à la suite de l’achat d’un équipement. Elle permet aux utilisateurs de bien se servir de leur équipement et ainsi assurer la qualité des soins et la sécurité du patient.
Les techniciens biomédicaux bénéficient eux aussi d’une formation dite de maintenance, afin qu’ils puissent assurer l’entretien et la réparation de l’équipement jusqu’à sa réforme.
- Le procès-verbal de réception (PV) :
À la fin des étapes précédentes, pour pouvoir clôturer le dossier d’achat, payer le fournisseur et déclencher la garantie, il faut indiquer à l’aide d’un procès-verbal, la bonne réception du matériel neuf. Ce Procès-verbal met fin à la mise en service d’un équipement.
Sur le PV, il est indiqué que l’appareil est conforme qualitativement et quantitativement au bon de commande, avec la présence des consommables, du manuel d’utilisation, du manuel technique et de la liste des pièces de rechange, à la livraison. Le dispositif doit être marqué CE, fonctionner correctement et doit être entré dans l’inventaire du biomédical, pour la gestion de la maintenance. Le cadre du service, le représentant de la société, le technicien biomédical et l’ingénieur biomédical signent le PV de réception du matériel neuf quand toutes ces étapes ont été vérifiées. Dans le cas contraire, le PV ne sera pas signé, et le fournisseur sera alerté pour régler le problème constaté.
La procédure de payement du fournisseur se fait quelques jours (15 jours) après la signature du PV de réception, si aucun problème n’a été constaté. Le PV de réception s’applique pour maintenir en état de fonctionnement l’appareil durant toute la période de garantie et ensuite éventuellement dans le cadre d’un contrat de maintenance.
À la suite de la réception du nouveau dispositif, s’il remplace un ancien matériel, celui-ci doit être défalqué.
La défalcation – la réforme de l’ancien dispositif médical
Après plusieurs années d’utilisation, un équipement biomédical devient vétuste, soit en fin de vie. Tout un processus se met en place pour sortir cet appareil de l’hôpital.
Pour cela, une procédure de défalcation se déclenche afin soit de détruire (réformer) l’équipement du parc de l’hôpital, soit d’en faire don. Cette procédure se déclenche en remplissant une fiche de demande de défalcation.
Dans le cas d’un matériel vétuste, la demande de défalcation est faite par le cadre paramédical. Dans le cas d’un matériel irréparable ou si les pièces de rechange ne sont plus fabriquées, la procédure de défalcation est initiée par le technicien biomédical.
Elle nécessite 4 signatures, celle :
- Du cadre de service où était l’équipement
- Du technicien biomédical qui en était à la charge
- Du responsable de l’atelier biomédical
- Du responsable du Département de l’Ingénierie et de la Maintenance Biomédicale.
Ensuite, on envoie la fiche au service de Salubrité, chargé de détruire le matériel réformé.
Lorsque l’appareil est réformé, mais en état de marche, on peut en faire don à une association appelée BIP Humanitaire, transféré par la DRI (Délégation aux relations internationales de l’APHP). Cela se produit généralement lorsqu’un service remplace un appareil obsolète par un plus performant ou lorsqu’il n’est plus nécessaire. Pour cela, il faut noter sur la fiche de demande de défalcation que l’appareil est en bon état de fonctionnement et qu’on peut en faire un don à la DRI.
Il ne faut pas oublier de mettre à jour l’inventaire, à la suite de la défalcation du matériel, afin qu’il soit à jour. Une trace de cette défalcation reste.
Cas particuliers d’acquisition
- Mise à disposition (MAD) :
Certains équipements peuvent être mis à la disposition des services hospitaliers. Les équipements sont donc « loués » avec comme contrepartie que les services commandent à la société fournisseur un montant préétabli en consommables. Les MAD sont également des contrats qui engagent les deux parties et se font sur la base d’un marché. À la fin du marché, le matériel doit être rendu à la société détentrice de l’équipement.
- Prêt :
Le prêt de matériel peut être effectué afin que l’activité de soin puisse perdurer, lorsqu’un même matériel est parti en réparation. Généralement, le prêt est établi dans les contrats, mais peut être à titre gracieux, afin d’entretenir la cordialité entre l’hôpital et la société.
- Location :
Certains équipements lourds peuvent être loués pour un temps déterminé et peuvent parfois aboutir à un achat avec un reste à payer, si le montant de base, pour un achat, n’a pas été amorti durant la période de location. Si l’hôpital ne souhaite pas acheter, le matériel est rendu.
B. Maintenance des équipements biomédicaux
La maintenance des dispositifs médicaux permet d’en assurer le suivi, la disponibilité et la sécurité d’utilisation. Elle est réalisée par les techniciens biomédicaux hospitaliers ou par des sociétés prestataires. Il faut savoir que certains équipements médicaux sont soumis à obligation de maintenance [12]. Il existe différents types de maintenance.
Maintenance curative
La maintenance curative consiste à remettre l’équipement dans un état de fonctionnement adéquat afin de rétablir les fonctions nécessaires à son utilisation.
La stratégie suivante est appliquée afin de choisir ou non de réparer un équipement :
Habituellement, la réparation ou le remplacement se fait, si le montant de la réparation coûte moins de 100% du prix d’achat. Autrefois, le pourcentage était de 80% mais par souci d’économie, il a été modifié. D’autre part, ce critère de décision dépend des moyens financiers en investissement de l’atelier biomédical.
Exemple d’une maintenance curative :
Figure 4 : HEMOCUE HB 201 DM [13] (source : auteur)

Application clinique : Cet appareil est un analyseur de sang (Figure 4), il est utilisé par le SAMU pour déterminer rapidement le taux d’hémoglobine, une protéine qui permet de transporter l’oxygène dans l’organisme. Le principe est de déposer une goutte de sang sur une plaque pour analyse. Le taux moyen est compris entre 12 et 16 gr/dL [14]. Si le taux est plus bas, la personne fait une anémie et possiblement une hémorragie.
Problèmes : L’appareil indique une erreur de lecture.
Solution : La lentille a été nettoyée, un test a été réalisé et l’appareil est fonctionnel.
Maintenance préventive
La maintenance préventive d’un équipement biomédical concerne la réalisation d’un entretien qui permet de maintenir le dispositif médical dans son état de fonctionnement normal. Elle est planifiée selon un échéancier préétabli à raison d’un ou plusieurs entretiens par an en fonction des équipements.
Elle est une obligation réglementaire, il faut la suivre rigoureusement pour les équipements de classe IIb et classe III, d’après l’arrêté du 3 Mars 2003 fixant la liste des DM soumis à l’obligation de maintenance préventive et de contrôle qualité.
Maintenance contractuelle
Certains équipements sont mis sous contrats, cela veut dire qu’une société prestataire, qu’elle soit fabricatrice ou distributrice de dispositifs médicaux, est payé pour qu’elle réalise une ou plusieurs maintenances.
Il existe principalement deux types de contrats sur le site de Raymond Poincaré :
- Contrat M1 : qui concerne la maintenance préventive
- Contrat M2 (contrat tout risque) : qui concerne la maintenance corrective, préventive et les pièces détachées.
On met généralement un équipement sous contrat lorsque celui-ci ne possède plus ou pas de garantie en cours. Cependant, il faut être stratégique et mettre sous contrat des équipements qui sont très coûteux et qui possèdent un niveau de technicité élevé nécessitant pour leur entretien une main d’œuvre très qualifiée.
Ces appareils relèvent généralement de l’imagerie médicale (IRM, Scanographe, Gamma caméra...) et des laboratoires d’analyses médicales (automates...). Mais on retrouve également les respirateurs et le monitorage.
La mise sous contrat des équipements a deux avantages principaux :
- Somme forfaitaire : prise en charge toute l’année.
- Gain de temps : la société intervient sans bon de commande.
Les marchés de maintenance se renouvellent tous les quatre ans et à chaque échéance, de nouvelles sociétés répondent aux appels d’offres lancées par l’AGEPS. Les contrats de maintenance sont ensuite mis en place.
Il est indispensable pour l’ingénieur d’avoir une vision claire des équipements sous contrat, sous garantie ou en attente de contrat afin de bien gérer son établissement. Un suivi est une traçabilité des équipements est également nécessaire. Grâce à l’entrée de toutes ces données dans la base informatique, les techniciens et les cadres ont la possibilité de consulter plus facilement les informations qui leur sont nécessaires pour une intervention rapide et efficace.
Si un technicien est absent, ce tableau permettra à ses collègues de suivre la traçabilité et par conséquent être en mesure de répondre aux questions des cadres et des sociétés de maintenance.
Contrôle qualité
Un contrôle qualité permet de déterminer si l’appareil est conforme aux caractéristiques usine. Dans le cas de l’imagerie médicale, si les caractéristiques sont éloignées, il peut y avoir un impact sur la dose, le diagnostic et entrainer une perte de temps dû à la redondance de l’examen (ex : scanographe). Dans le cas des autres équipements (ex : respirateurs), le contrôle permet de vérifier si l’appareil ne présente pas de défaillance, ni de danger pour les utilisateurs. Il est fait à la suite d’une maintenance, qu’elle soit curative, ou préventive.
Matériovigilance
La matériovigilance est la surveillance des risques d’incidents pouvant résulter de l’utilisation des dispositifs médicaux. Il s’agit de signaler et d’enregistrer les alertes, d’évaluer et d’explorer ces informations dans un but préventif, de réaliser des études et travaux pour assurer la sécurité d’utilisation des dispositifs médicaux, et de réaliser le suivi des actions correctives décidées.
La matériovigilance comporte :
- Une alerte ascendante : Le signalement et l’enregistrement des incidents ou des risques d’incidents à l’ANSM (Agence national de sécurité du médicament et des produits de santé
- Une alerte descendante : Le traitement et le suivi du signalement descendant (la réalisation d’action correctives et préventives venant de l’ANSM).
Synthèse
L’ingénieur biomédical a ainsi pour rôle de suivre la maintenance des appareils sous sa responsabilité mais également le travail de ces équipes.
- Il doit établir un planning des maintenances préventives en fonction des recommandations constructeurs et de la loi.
- Il doit être informer des maintenances curatives effectuées (nombre et nature) afin de déterminer si les coûts sont justifiés et si les appareils sont à remplacer.
- Il doit informer ou être informer lorsqu’un incident s’est produit sur un dispositif pour réagir en conséquence et de manière adapté (remplacement, renvoi à la société ou autre).
- Il doit informer ces équipes de leurs tâches et sur les projets en cours ou à venir et leur avancement (achat, livraison, suivi budgétaire). Après avoir vu en général les tâches incombant à l’ingénieur, nous nous pencherons sur quelques-unes, grâce à des exemples concrets de projets et missions, qui se sont déroulés lors du stage.
III. Missions longues réalisées
A. Participation à l’achat de respirateurs pour le service de réanimation adulte
a. Contexte
Le service de réanimation adulte a fait état de son besoin de renouveler son parc de respirateurs de réanimation en 2020. Entre 4 et 16 respirateurs seront nécessaires pour ce renouvellement ce qui indique un achat d’un montant supérieur à 214 000€HT. D’après le Code de la Commande Publique, la procédure d’achat est un appel d’offres avec publication obligatoire au BOAMP et au JOUE. Néanmoins, un marché existe déjà sous la forme d’un accord-cadre, et a été réalisé par l’AGEPS.
Un accord-cadre est une technique d’achat, qui peut être fait avec n’importe quelle procédure (MNSC, MAPA, Formalisée). Il permet soit d’aboutir sur :
- des marchés à bons de commande, où les prestations sont bien déterminées dans l’accord-cadre, avec une quantité, voire une valeur (montant) minimale et/ou maximale, sans dépassement possible. Ils ont l’avantage de permettre d’émettre des commandes directes aux sociétés retenues, sans devoir à repasser par les procédures d’achats (négociation et concurrence).
- des marchés subséquents, qui ont l’avantage d’avoir déjà une présélection des opérateurs (grâce à l’accord-cadre) et de pouvoir affiner son besoin dans un second temps avec une nouvelle sélection dans le champ des opérateurs déjà présélectionnés.
L’accord-cadre a été réalisé par l’AGEPS est sous la forme d’un marché subséquent. Il a été pré-retenu 3 sociétés (anonymisés pour ce rapport) sur les critères du prix, de la technique et des performances cliniques.
Les hôpitaux peuvent ensuite, sous la forme d’un marché subséquent, lancer un appel avec une publication ciblant ces sociétés. Un cahier des charges doit être établi avec pour critères les performances cliniques et le prix. La technique étant réalisée et fixée, par l’AGEPS, en amont.
b. Méthode
La procédure d’achat a été lancée, le cahier des charges a été réalisé. La publication a été lancée dans un second temps et les sociétés avaient 20 jours pour répondre. Les 3 sociétés ont répondu à l’offre.
Les 3 sociétés ont présenté et prêté leur matériel pour des essais pendant 2 semaines chacune leur tour. Ceux-ci ont été réalisés de début mars à début avril, soit 6 semaines.
À la suite du prêt, une évaluation de la cohérence aux besoins cliniques est effectuée par les médecins.
Plusieurs réunions avec les médecins ont été réalisés afin qu’ils confirment leur choix (analyse clinique) et établissent un descriptif détaillé des raisons de leur choix.
L’ingénieur biomédical a ensuite eu la tâche de récupèrer ces évaluations afin d’établir le rapport de choix et d’indiquer quelle société est proposée en numéro 1 et à quel montant.
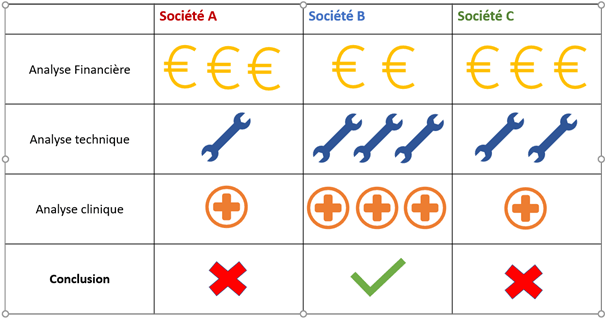
c. Résultats
L’analyse des sociétés a été réalisée (Figure 5). La société B a été retenue, car l'appareil de cette société correspondait au mieux aux besoins cliniques et l'offre était financièrement avantageuse.
Figure 5 : Tableau d'analyse finale des respirateurs des différentes sociétés (source : auteur)
Le rapport de choix, avec la notation par rapport aux critères, a été rédigé, envoyé et est en cours de jugement par le contrôleur. D’ici, fin juillet 2021, un bon de commande pourra être réalisé pour acquérir les ventilateurs.
B. Développement d’une méthode pour l’intégration des équipements médicaux à l’inventaire
a. Contexte
Inventaire
L’inventaire permet de connaître les dispositifs et d’avoir une vue générale sur le parc d’équipements de l’hôpital tant sur le plan quantitatif que qualitatif. Les dispositifs médicaux étant sous la responsabilité de l’Ingénieur biomédical. Il doit s’assurer que ceux-ci sont sécurisés, entretenus, disponibles pour les patients.
L’inventaire a un rôle vital dans la gestion de la maintenance et permet de suivre les états d’avancement d’un équipement au sein de son cycle de vie ; de plus il permet d’avoir un aperçu sur les contrats et garanties en cours, sur les besoins d’entretien et de prendre des mesures en cas de matériovigilance.
Les répertorier est donc essentiel, pour connaître son parc, déterminer un plan de maintenance et vérifier que ceux-ci sont bien entretenus. Pour connaître les besoins en maintenance, ces dispositifs ont des classes fabricants, qui indiquent leur criticité. En effet, si les équipements ne sont pas entretenus la vie du patient peut être en danger (ex : batterie qui n’est plus en état de marche alors qu’un patient doit être ventilé).
Pour pallier et diminuer ce risque, ces dispositifs ont besoin de maintenances préventives à effectuer généralement une fois par an. Cela va de l’inspection visuelle au remplacement de pièces, ayant des durées de vie moindres (batterie, capteurs).
Ainsi si l’inventaire n’est pas complet, certains dispositifs peuvent ne pas être connus et sont donc non maintenus, entraînant un danger pour la vie du patient.
À l’Hôpital Raymond Poincaré, dès la signature du procès-verbal de réception, une fiche « inventaire » est créée sur la Gestion de Maintenance Assistée par Ordinateur (GMAO) pour le nouvel équipement, afin de planifier un suivi régulier du matériel. Seuls les consommables ne sont pas saisis en inventaire, car leurs achats et entretiens sont sous la responsabilité des services hospitaliers.
Tenir l’inventaire à jour est primordial, car il permet d’assurer la traçabilité d’un équipement au sein de l’hôpital qui l’utilise. De plus, il permet de retrouver plus facilement les équipements en ciblant les services dans lesquels ils sont situés pour les soumettre aux maintenances préventives ou curatives et ainsi assurer la sécurité d’utilisation.
Il faut au préalable commencer par établir un inventaire physique des équipements de façon qu’il soit le plus complet possible afin de le reporter dans l’inventaire.
Ainsi s’il l’on résume, l’inventaire permet de :
- Connaître son parc et en faire une bonne gestion.
- Savoir s’il l’on est concerné par des matériovigilances
- Suivre et connaître les contrats
- Établir le planning des maintenances préventives
- Faire le suivi de ces maintenances curatives et préventives
- Indiquer quand le remplacement du matériel vétuste est à prévoir
Gestion de maintenance assistée par Ordinateur (GMAO)
La GMAO de l’APHP est traitée par un logiciel appelé SAP, qui permet de gérer la maintenance, mais également de faire le suivi budgétaire imputé aux acquisitions de dispositifs médicaux.
Tous les équipements médicaux, hôteliers et techniques sont rentrés dans cette GMAO afin d’avoir un ordre précis du nombre d’équipements disponibles et leur localisation.
Problématiques – Enjeux – Objectifs
L’objectif de ce projet est d’instaurer une procédure d’intégration et de vérification de la nomenclature des équipements, soit les classes fabricants (I, IIa, IIb et III). À l’APHP, une nomenclature appelée nomenclature EBHT existe et fait état de toutes les classes en fonction des familles (exemples : ANESTHESIE, SURVEILLANCE CONTINUE) et désignation des matériels, soit le nom générique (exemples : Moniteur de surveillance, Respirateur de réanimation). Ces classes EBHT sont disponibles dans une base de données, sur la GMAO- SAP. Elles sont primordiales pour indiquer la nécessité de maintenance de l’appareil et sa criticité. À ce jour aucune procédure écrite, déterminant les classes, n’existe.
Il est également à noter qu’avoir un inventaire complet et intègre est nécessaire, car à l’APHP, la fiche d’immobilisation d’un équipement sert à déterminer les années d’amortissement et sa valeur comptable. Si cela n’est pas fait, cela impacte l’achat d’un nouvel équipement, car le plan d’équipement, est fait en premier lieu, en fonction de la vétusté du parc.
b. Méthode
Dans l’optique d’une démarche qualité, un premier plan d’action (Tableau 3) a été mis en place afin de déterminer comment atteindre l’objectif :
Tableau 3 : Plan d'action vérification et attribution des classes EBHT (source : auteur)
| Étape | Descriptif de l’étape du plan d’action | |
| 1- | Se former sur la GMAO, comprendre comment la nomenclature EBHT fonctionne (documentation nomenclature EBHT – concordance avec le code CNEH) | |
| 2- | Définir les services prioritaires et aller du plus au moins priorisé | |
| 3- | Réaliser l’inventaire physique de l’existant (demander aux cadres des DMU, aller sur place ou envoyer quelqu’un, relever les équipements présents avec leur modèle, leur numéro de série – défalcation des équipements introuvables) Faire par service Faire par type d’équipements | |
| 4- | Se documenter sur l’application clinique des dispositifs (recherche documentaire ou demande au personnel soignant/société) | |
| 5- | Choisir la bonne classe | |
| 6- | Réaliser la modification massive ou ponctuelle des EBHT (Méthode SAP) | |
| 7- | Validation |
En parallèle, l’incorporation des nouveaux dispositifs doit être effectuée correctement, pour éviter que des erreurs se glissent dans l’inventaire et que celui-ci ne soit pas complet, impacte la qualité du service rendu au personnel hospitalier et entraîne un danger à l’utilisation des dispositifs médicaux.
Problématiques rencontrées
- 1. Difficultés d’avoir les interlocuteurs et les bons soit ceux qui pourront nous renseigner (cadres, sociétés, techniciens).
Solution : Définir des réunions selon les disponibilités et se renseigner sur les bonnes personnes à contacter.
- 2. Certaines classes EBHT n’existent pas.
Solution : Créer les classes EBHT manquantes et répondantes à une application clinique précise, non trouvable avec une classe EBHT voisine.
- 3. Aucune documentation n’existe.
Solution : Expérimenter, naviguer au sein de la GMAO pour en comprendre la structure, les schémas et comment ils sont appliqués.
Méthode finale
Voici le diagramme décisionnel (Figure 6) mis en place pour déterminer les actions permettant d’arriver à l’objectif : Avoir un inventaire des dispositifs médicaux complet, juste et intègre.
Figure 6 : Logigramme des actions successives à réaliser pour la mise en inventaire (source : auteur)
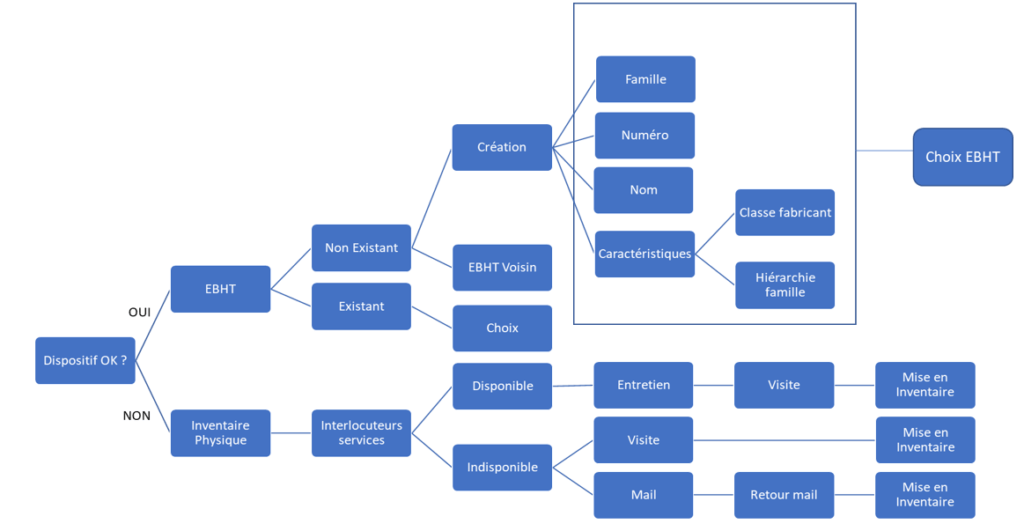
Encadrement de stagiaires
Au cours de ce stage, des stagiaires et un alternant ont été désignés afin de m’aider dans la tâche de réaliser l’inventaire physique. Je leur ai indiqué quel service il fallait inventorier et quelles étaient les démarches à suivre selon les résultats. Concrètement, plusieurs matériels ont dû être ajoutés et d’autres à mettre en défalcation sur la GMAO.
c. Résultats/Livrables
Résultats attendus
La vérification des classes EBHT doit être faite pour tout l’inventaire. Les services à prioriser sont les services les plus critiques soit le SAMU, la Réanimation adulte et pédiatrique et le Bloc opératoire/ SSPI.
Une procédure doit être mise en place afin de déterminer les bonnes classes EBHT à rentrer sur l’inventaire.
Résultats obtenus
Sur les inventaires physiques et la vérification des EBHT, les services suivants ont été réalisés :
- SAMU/SMUR
- Réanimation adulte
- PUI (Pharmacie à Usage Intérieur)
- Stérilisation
- Imagerie médicale
- Bloc opératoire / SSPI (EBHT fait – inventaire physique en cours)
Sur les inventaires EBHT et physique, il manquera les services suivants :
- Les services de Médecine Physique et de Réadaptation
- Les EFR (Explorations Fonctionnelles Respiratoires
- La réanimation pédiatrique
- Les laboratoires de Toxicologie
- Les laboratoires de Microbiologie, Hématologie et de Biochimie
Les procédures « Choisir la bonne classe EBHT » et « Création d’une classe EBHT » seront disponibles prochainement, afin de pouvoir continuer dans cette démarche de mise à jour et à terme, avoir un inventaire complet et un processus de mise en inventaire compris et documenté.
C. Coordination des activités pour l’intégration d’un Exosquelette au sein de l’hôpital
a. Contexte
Le service de médecine et de rééducation de l’hôpital Raymond Poincaré a émis le besoin d’acquérir un exosquelette pouvant servir à la rééducation de patients atteints d’hémiplégie ou de paraplégie, à la suite d’accidents de la route. Celui-ci doit servir à les rééduquer et leur permettre de récupérer une partie de leur capacité motrice.
L’Exosquelette choisi provient de la société WANDERCRAFT, établie à Rue de Rivoli à Paris et portant le nom d’Atalante. Celui-ci a été acheté en mars 2021 via la centrale d’achat UGAP.
Le patient est installé dans l’exosquelette qui a une position assisse, facilitant le transfert fauteuil roulant – exosquelette. Ce dernier se redresse en position debout (Figure 7). Le thérapeute charge grâce à une tablette tactile le programme d’entraînement, qui peut varier de 15 à 30 minutes et plus longtemps si nécessaire.
Figure 7 : Photo de l'Exosquelette ATALANTE (source : https://wandercraft.eu)

Il était prévu initialement qu’il soit déployé et opérationnel fin mai 2021, mais pour bien l’intégrer au service, des études de faisabilité d’installation ont dû être réalisées.
b. Méthode
J’ai été chargé de l’étude de son installation, qui comprend :
- Le lieu d’installation
- Son intégration au réseau informatique hospitalier
Le lieu d’installation
Une première réunion a été faite avec les cadres de rééducation, pour qu’ils expriment leurs contraintes géographiques.
2 choix ont été proposés :
- Le rez-de-chaussée du bâtiment Widal, là où se trouve le plateau de rééducation. Cette option est privilégiée, car elle permettra aux thérapeutes d’être sur leur lieu de travail et non pas de devoir se déplacer dans un autre bâtiment. L’exosquelette doit être placé dans le couloir reliant les salles afin d’avoir une longue distance de marche et pouvoir effectuer des exercices sur les côtés (jeu de balles, pas de côté).
- En second lieu, le bâtiment Netter au dernier étage dans un couloir près du laboratoire de la marche.
À la suite de cette réunion, les responsables des travaux ont été sollicités afin qu’ils nous indiquent s’il y avait des contre-indications pour le lieu.
Une visite de la société a été également prévue, en parallèle, pour voir les possibilités d’installation d’un rail de sécurité pour maintenir l’exosquelette et le patient en cas de chute.
Une série d’étude a démontré que le lieu à Widal ne pouvait être choisi pour des raisons de sécurité (la zone étant dans un sas d’évacuation en cas d’incendie).
Une nouvelle réunion a été prévue début juin, 1 mois après la première, car il fallait que tous les acteurs nécessaires soient disponibles (Chef de service, cadre du DMU, masseur kinésithérapeute, représentants de la société, du service Travaux, du service de la Sécurité Incendie et le biomédical). Tout ceci afin de se coordonner, recueillir les contraintes de chacun et enfin assurer une bonne implantation de l’Exosquelette au sein de l’hôpital.
À la suite de cette deuxième réunion, le lieu a été sélectionné. L’exosquelette sera déployé sur la plateforme fonctionnelle des nouvelles technologies (PFNT) située au rez-de-chaussée de Widal, l’espace ne gêne aucune activité, les travaux pour la pose du rail seront simples et les thérapeutes resteront sur le plateau de rééducation, ce qui facilitera les déplacements et le soin.
L’intégration de l’exosquelette au réseau informatique hospitalier
Pour étudier les cas, 2 réunions ont été réalisées :
- La première afin de comprendre comment l’exosquelette communique et comment se construisait le réseau hospitalier.
- La seconde pour établir des solutions aux contraintes hospitalières.
Il a été mis en lumière que l’Exosquelette avait besoin de WIFI pour créer des dossiers patients, soit pour le fonctionnement direct de l’Exosquelette, donc une demande interne d’installation de borne WIFI à Widal a été faite.
c. Résultats
Le lieu a été déterminé le 21 juin 2021. Les travaux d’installation sont en cours de réalisation.
Pour l’intégration au réseau hospitalier, il reste à savoir si la solution de l’extraction de données via un réseau créé pour le service est possible du point de vue de l’exosquelette.
Il reste également à définir la liste des personnes devant suivre la formation dès l’installation de l’exosquelette. Cette dernière n’est pas prévue avant fin août. Les équipes se renouvellant mi-juillet, il faut que ce soient les nouvelles qui profitent de cette formation durant 2 jours et se réalisant en binôme, afin que toutes les exploitations possibles de l'exosquelette soient évoquées et comprises.
IV. Missions courtes réalisées
A. Participation au choix d’un nouveau responsable d’atelier
Le recrutement de techniciens biomédicaux est une tâche incombant à l’ingénieur biomédical.
Cette tâche est indispensable, dans la mesure où le technicien doit gérer la maintenance des dispositifs médicaux, qui comprend la réparation ou le changement de ceux défaillants.
Dans ce dernier cas, il aura pour mission de fournir un dispositif identique, le plus rapidement possible, aux équipes soignantes afin de limiter l’impact sur le patient de l’arrêt des soins.
Ainsi, si l’équipe est en sous-effectif, la qualité des soins peut être grandement impactée, due au manque de personnel pour réaliser ces activités cruciales.
En premier lieu, l’ingénieur biomédical doit rédiger une offre d’emploi en détaillant le profil souhaité (connaissances, savoir-faire, savoir-être), en concordance avec la fiche de poste, qui décrit les activités et tâches que devra réaliser le futur technicien.
Pour illustrer cette tâche, et en comprendre les tenants et les aboutissants, j’ai participé au choix du nouveau responsable d’atelier, à la suite du départ de l’ancien.
Après la rédaction de l’offre, une annonce a été publiée, sur les plateformes de l’Association Fédérative des Ingénieurs Biomédicaux (AFIB), de Indeed, de la Fédération Hospitalière de France et de la plateforme « Emplois » de l’APHP.
Après récupération des Curriculum Vitae (CV) et lettres de motivation, une sélection des candidats pouvant remplir les conditions pour la prise de poste a été réalisée. Les candidats devaient justifier d’une expérience depuis plus de 15 ans dans la maintenance d’appareils de réanimation, d’imagerie médicale, de monitorage, de perfusion, et d’équipements de bloc opératoire.
Sur une vingtaine de candidatures, nous avons ensuite reçu en entretien 5 d’entre eux, pour évaluer leur motivation, leur expérience professionnelle, leur disponibilité et leur prétention salariale.
À la suite des entretiens, un candidat a été retenu, pour les conditions suivantes :
- Expérience biomédicale de 30 ans dans de multiples secteurs,
- Travail en milieu hospitalier depuis plus de 4 ans,
- Connaissance des tâches de la maintenance biomédicale, indiquant un individu opérationnel.
Le candidat a également pu obtenir une augmentation salariale et a accepté le poste. Il débutera fin septembre.
B. Participation au développement de deux nouveaux services de soins neurovasculaires
Au cours de ce stage, j’ai participé à la mise en place d’un nouveau service de soins intensifs neurovasculaire. Celui-ci permet de suivre et soigner les personnes atteintes de problèmes neurovasculaires.
Plan d’équipement
Le plan d’équipement a été décidé à l’année 2019, les équipements ont été livrés en 2021.
Les équipements médicaux sont :
- Un échographe
- Des moniteurs de surveillance et sa centrale
- Des appareils de mesure vésicale
- Un respirateur de transport
- Des appareils de perfusion : pousses seringues, pompes à nutrition et pompes à perfusion
- des moniteurs pour la Pression artérielle Non Invasive (PNI) et le taux de saturation en oxygène (SpO2)
Livraison - Installation – Formation
Le matériel a été livré début avril, il a fallu convenir de la date de livraison, les réceptionner, les inventorier sur la GMAO et trouver dans le service un lieu de stockage. Le matériel a été mis sous clé en attente que le personnel médical et paramédical soit disponible pour suivre une formation sur chacun d’entre eux. Les formations doivent débuter fin août.
C. Amélioration de la Qualité du Service Biomédical
En plus, des procédures qualité, cités dans la partie "Méthode pour l’intégration des équipements médicaux à l’inventaire", plusieurs ont été réalisés dans le but d'aider le service biomédical a amélioré son organisation et gagner du temps sur la réalisation de ses processus internes. Voici un exemple d'une autre procédure prenant le cas du suivi budgétaire.
Suivi budgétaire
Le suivi budgétaire fait partie des missions de l’ingénieur biomédical. Celui-ci doit vérifier l’état de son budget afin d’informer les cadres du budget restant et faire un suivi de ses commandes en cours.
Sur le GHU Paris Saclay, les Ingénieurs se sont réparti la tâche de réaliser chaque fin de mois, l’état des enveloppes budgétaires spécifiques aux DMU. Pour cela, ils réalisent chacun leur propre procédure. Afin d’avoir une procédure harmonisée et rapidement mise en application, l’écriture d’un mode opératoire du suivi budgétaire pour les achats de dispositifs médicaux était impérative.
En premier lieu, il était nécessaire de comprendre comment le GHU fonctionne et calcule ces enveloppes budgétaires. Il est ressorti que deux logiciels étaient utilisés : SAP, qui fait état des commandes passées et donc des budgets déjà entamés, et GPE, un logiciel de gestion du plan d’équipement, faisant état des demandes de dispositifs validées par la CTI, et assurant la traçabilité des achats.
Dans un deuxième temps, il a fallu utiliser ces deux logiciels afin de se familiariser à leur utilisation et de saisir les possibilités de chacun à réaliser l’objectif, qui est de réaliser un suivi budgétaire.
Une première réunion a été organisée avec les acheteuses et le responsable du biomédical, pour faire état de leur besoin et ce qu’il cherchait comme résultat final. Il en est ressorti qu’ils souhaitaient avoir pour chaque DMU, le montant total de chaque enveloppe budgétaire, les commandes passées et le budget restant de chaque enveloppe. À la suite de cela, j’ai assisté chaque acteur, pour établir comment il travaillait et je me suis mise à leur place en réalisant un suivi budgétaire fictif. J’ai ainsi pu noter les problèmes que je rencontrais et ce que je ne comprenais pas. Une seconde réunion a été établie pour communiquer sur les éléments nouveaux que j’avais récolté et commencé à discuter de la forme de la procédure pour l’amorcer.
La procédure a eu une première version où le suivi budgétaire devait être détaillé sur les deux logiciels, avec la classe 2 (achat de dispositif) et la classe 6 (achat incombant à la maintenance). Une seconde version a été faite où il ne restait que le suivi budgétaire de la classe 2. La classe 6 ayant été déjà faite par un précédent stagiaire sur une ancienne procédure et donc améliorable sur celle-ci.
Enfin la version finale comprend la méthodologie pour faire le suivi budgétaire des dispositifs médicaux de la classe 2, seulement avec le logiciel SAP.Les données de GPE sont obtenues à partir d’une extraction du logiciel Business Object (BO).
La procédure est en cours de révision. Il restera à faire les modifications, à approuver et signer le document.
Bilan personnel
Ce stage de fin d’études m’a permis de mettre en application ce que j’avais déjà appris au cours de ma formation et d’acquérir de nouvelles compétences, grâce à la diversité des missions que j’ai eu à réaliser et la rencontre d’acteurs divers.
Je ferai état de ceux-ci, ci-dessous.
Compétences acquises :
- Général
Connaissances
- Connaître et comprendre l’environnement hospitalier (bâtiments, services, types de soins)
- Connaître le personnel hospitalier (cadres / médecins / Service Technique)
- Avoir connaissance des problématiques du personnel soignant
Savoir-faire
- Gérer des demandes urgentes
- Proposer des solutions alternatives, à la suite d’un problème
Savoir-être
- Être observateur
- Être réactif/ proactif
- Être disponible
2. Maintenance
Connaissances
- Fonctionnement de la GMAO -SAP
Savoir-faire
- Savoir réaliser certaines maintenances préventives
- Créer la fiche de vie d’un dispositif dans la GMAO
3. Achats
Connaissances
- Connaître les dispositifs médicaux présents sur l’hôpital et leurs applications cliniques
- Connaître les textes importants de Code de la Commande publique
- Connaître les fournisseurs / sociétés et leurs produits
Savoir-faire
- Se documenter sur les dispositifs médicaux existants sur le marché
- Appeler des sociétés pour avoir des renseignements
- Analyser et rédiger un CCTP
- Réaliser un rapport de choix
Savoir-être
- Être tenace dans ces recherches
- Être à l’écoute – attentif aux besoins du personnel soignant
- Avoir l’esprit critique
- Être impartial
4. Équipe
Connaissances
- Comprendre le travail de chacun, et leur domaine de spécialité
- Comprendre sa posture [15] (rebelle, persévérant, travailloman, promoteur, empathique, rêveur) pour comprendre les autres.
Savoir-faire
- Savoir déléguer
- Connaître les motivations de l’équipe (projet – travail)
- Réaliser et animer des réunions
- Communiquer sur les avancées d’un projet
- Créer une offre d’emploi
- Animer un entretien d’embauche
- Réaliser une sélection de candidat
Savoir-être
- Avoir l’esprit d’équipe
- Savoir exprimer son ressenti en cas de conflits et trouver des solutions ensemble
- Être bienveillant
5. Qualité / Réglementaire
Connaissances
- ISO 9001 [16]
- Règlement UE 2017/745 [17] (Certificat de marquage CE et certificat de conformité UE)
Savoir-faire
- Réaliser des procédures qualité
- Comprendre et Appliquer des procédures
- Participer aux audits (laboratoire)
Compétences restantes à acquérir :
| Connaissances | Savoir-faire | Savoir-être | ||
| Réglementaires spécifiques | Comprendre l’impact financier et réaliser un suivi budgétaire | Être organisée | ||
| Anglais technique à entretenir | Prioriser les tâches – les projets | Être diplomate | ||
| Recenser les besoins du personnel hospitalier (Plan d’équipement) | Savoir s’adapter à son interlocuteur – communication fluide - vulgarisation | |||
| S’approprier les outils bureautiques | Comprendre que les résultats sont longs à obtenir | |||
| Savoir poser des délais |
En conclusion, par rapport à la formation théorique, j’ai acquis au sein de l’organisme d’accueil, de nouvelles compétences, concentrées sur les activités que je devais réaliser (achat, gestion de maintenance) mais également certaines, liées à la communication et à l’encadrement. La formation m’a donné des connaissances générales en gestion de projet, en technologies biomédicales, que j’ai également pu mettre en application et qui m’ont permises d’être plus vite opérationnelle. Les deux aspects (formation et pratique au sein d’un établissement) se complètent donc bien.
Conclusion
Le service biomédical est un service stratégique, dont la responsabilité est de gérer des équipements biomédicaux. Cette gestion comprend de multiples processus (achats, maintenance, matériovigilance) qui ont des impacts :
- Sur le patient : la qualité des soins et sa sécurité ;
- Sur le personnel : ses conditions de travail et son efficacité dans ses actions de soins ;
- Sur l’établissement : le budget alloué et entamé ;
Ce rapport rend compte de combien les missions et actions de l’Ingénieur biomédical sont diverses et cruciales. Il est l’interface entre les différents acteurs hospitaliers, c’est pourquoi il se doit de tisser des relations de qualité avec eux, afin de répondre au mieux à leurs besoins et leurs contraintes.
Il a également un rôle de planificateur, de conseiller, de recruteur et de manageur, pour que les projets soient réalisés efficacement dans un environnement de travail satisfaisant pour les différentes équipes.
Il se doit donc d’être polyvalent dans plusieurs domaines de technologies biomédicales, afin de connaître les innovations qui pourrait répondre à d’actuels ou de nouveaux besoins pour le traitement du patient. Il doit également comprendre dans quel environnement il s’insère que ce soit sur le terrain ou par ce que lui impose la loi, en terme juridique et réglementaire, afin d’être efficace dans ces actions.
Références Bibliographiques
[1] Ministère des solidarités et de la santé, « Les établissements de santé - édition 2020 - Fiche 05 - Emplois médicaux : médecins, odontologistes, pharmaciens, internes et sages-femmes », DREES, mars 2021. Disponible sur : https://drees.solidarites-sante.gouv.fr/publications-documents-de-reference/panoramas-de-la-drees/les-etablissements-de-sante-edition-2020
[2] Ministère des solidarités et de la santé, « Les établissements de santé - édition 2020 - Fiche 06 - Personnel non médicaux salarié », DREES, mars 2021. Disponible sur : https://drees.solidarites-sante.gouv.fr/publications-documents-de-reference/panoramas-de-la-drees/les-etablissements-de-sante-edition-2020
[3] APHP, « L’AP-HP en bref », 12 mai 2021. Disponible sur : https://www.aphp.fr/lap-hp-en-bref (consulté le févr. 12, 2021).
[4] APHP « Groupes hospitalo-universitaires de l’AP-HP », 2021. Disponible sur : https://www.aphp.fr/groupes-hospitaliers-de-lap-hp (consulté le juin 26, 2021).
[5] APHP « Hôpital Sainte-Périne : un nouveau bâtiment dédié aux patients Alzheimer et maladies apparentées », 2021. Disponible sur : https://www.aphp.fr/hopital-sainte-perine-un-nouveau-batiment-dedie-aux-patients-alzheimer-et-maladies-apparentees (consulté le juin 26, 2021)
[6] APHP « Reconstruire à Ambroise-Paré l’hôpital Raymond-Poincaré », 2021. Disponible sur : https://www.aphp.fr/reconstruire-ambroise-pare-lhopital-raymond-poincare (consulté le juin 26, 2021).
[7] Journal L’Humanité, « Santé. À l’hôpital de Garches, les soignants affichent leur résistance », 24 août 2017, Disponible sur : https://www.humanite.fr/sante-lhopital-de-garches-les-soignants-affichent-leur-resistance-640949 (consulté le juin 26, 2021)
[8] APHP « Présentation », Hôpital Raymond-Poincaré, 08 avr. 2016. Disponible sur : http://raymondpoincare.aphp.fr/presentation-raymond-poincare/ (consulté le juin 27, 2021)
[9] APHP « Service d'Imagerie médicale diagnostique et interventionnelle Hôpital Raymond-Poincaré », 2021. Disponible sur : https://www.aphp.fr/service/service-07-068 (consulté le juin 27, 2021)
[10] « Code de la Commande Publique », Ed. Legifrance, 2021, Paris, https://www.legifrance.gouv.fr/codes/texte_lc/LEGITEXT000037701019/?isSuggest=true
[11] F. Makowski, « CCTP Cahier des Clauses Techniques Particulieres CCAP Marchés publics », marche-public.fr, 2019. Disponible sur : http://www.marche-public.fr/Marches-publics/Definitions/Entrees/CCTP.htm (consulté le août 01, 2021).
[12] « Décret n° 2001-1154 du 5 décembre 2001 relatif à l’obligation de maintenance et au contrôle de qualité des dispositifs médicaux prévus à l’article L. 5212-1 du code de la santé publique », Ed. Legifrance, Paris, JORF n°284 du 7 décembre 2001 page 19481, déc. 2001. Disponible sur : https://www.legifrance.gouv.fr/eli/decret/2001/12/5/MESP0123968D/jo/texte
[13] HemoCue France « Gestion des données des tests d’hémoglobine - HemoCue Hb 210 DM System », 2021. Disponible sur : https://www.hemocue.fr/fr-fr/solutions/h%C3%A9matologie-/hemocue-hb-201-dm-system (consulté le févr. 16, 2021)
[14] Passeport Santé « Comment interpréter le résultat de sa prise de sang et mieux comprendre son bilan sanguin ? », 11 juillet 2012. Disponible sur : https://www.passeportsante.net/fr/Actualites/Dossiers/DossierComplexe.aspx?doc=interpreter_prise_sang_page1_do (consulté le fév.16, 2021)
[15] T. Kahler, « PCM Francophone - PCM Channel Online », 2019. Disponible sur : https://www.processcommunication.fr/ (consulté le août 01, 2021).
[16] « Norme NF EN ISO 9001- Systèmes de management de la qualité- Exigences », Ed. Afnor, Paris, www.afnor.org, 15 oct. 2015. Disponible sur : https://sagaweb-afnor-org.ezproxy.utc.fr/fr-FR/sw/consultation/notice/1417849?recordfromsearch=True
[17] « Règlement (UE) 2017/745 du Parlement européen et du Conseil du 5 avril 2017 relatif aux dispositifs médicaux, modifiant la directive 2001/83/CE, le règlement (CE) n° 178/2002 et le règlement (CE) n° 1223/2009 et abrogeant les directives du Conseil 90/385/CEE et 93/42/CEE (Texte présentant de l’intérêt pour l’EEE. ) », Journal officiel de l’Union européenne, https://eur-lex.europa.eu, mai 2017. Disponible sur : http://data.europa.eu/eli/reg/2017/745/oj/fra