IDS082 - Elaboration d'un outil d'accompagnement à la mise en place du plan d'équipement d'un hôpital de proximité, selon la Loi "Ma Santé 2022
DOI mémoire
https://doi.org/10.34746/t79j-jb11Catégories
Les projets ou stages publiés auxquels vous accédez sont des rapports d'étudiants et doivent être pris comme tels. Il peuvent donc comporter des imperfections ou des imprécisions que tout lecteur doit admettre et donc supporter. Il ont été réalisés pendant les périodes de formation et constituent avant-tout des travaux de compilation bibliographique, d'initiation et d'analyse sur des thématiques associées aux concepts, méthodes, outils et expériences sur les démarches qualité dans les organisations ou sur les technologies en santé.
Si, malgré nos précautions, vous avez des raisons de contester ce droit de diffusion libre, , nous nous efforcerons d'y apporter une réponse rapide. L'objectif de la présentation des travaux sur le web est de permettre l'accès à l'information et d'augmenter ainsi la qualité des échanges professionnels.
Nous ne faisons aucun usage commercial des travaux de projet ou de stage publiés, par conséquent les citations des informations et l'emploi des outils mis à disposition sont totalement libres. Dans ce cas, nous vous demandons de respecter les règles d'éthique en citant explicitement et complètement vos sources bibliographiques.
Bonne lecture...
Auteurs

GUILLOTEAU Auriane 
LEMOINE Alexandre 
MASSON Anne-Charlotte 
PAUL Manolie
Contacts
Citation
A rappeler pour tout usage : Auriane GUILLOTEAU, Alexandre LEMOINE, Anne-Charlotte MASSON et Manolie PAUL," Elaboration d'un outil d'accompagnement à la mise en place du plan d'équipement d'un hôpital de proximité, selon la Loi "Ma Santé 2022" ", Université de Technologie de Compiègne (France), Master Ingénierie de la Santé, Parcours Technologies Biomédicales et Territoires de Santé (TBTS) et Dispositifs Médicaux et Affaires Réglementaires (DMAR), Mémoire de projet, janvier 2021, https://travaux.master.utc.fr/formations-master/ingenierie-de-la-sante/ids082/ ; https://doi.org/10.34746/t79j-jb11
Article publié
Suite à ces travaux, un article a été publié : ID interne : 2021_06_idsap
Résumé
Le système de santé français connaît de nombreuses crises depuis des années. La mauvaise organisation du parcours patient ainsi que la surcharge en patients des grands hôpitaux publics, sont de nombreux éléments à prendre en compte.
Pour pallier ces problèmes, une loi à vue le jour sous la tutelle d’Agnès Buzyn, Ministre de la Santé et des Solidarités de 2017 à 2020 : « Ma Santé 2022 ». Dans cette loi, il est spécifié que l’offre de soin de proximité au travers de nouvelles structures, doit être plus proche des populations isolées et vulnérables. Elle doit également être développée pour offrir une meilleure prise en charge des soins et pour cela, construire des hôpitaux de proximité est nécessaire.
Pour équiper ces nouveaux hôpitaux de proximité, l’ingénieur biomédical doit répertorier et connaître au préalable les besoins en dispositifs médicaux du personnel médical au sein des services présents.
Ce mémoire a pour objectif de présenter un outil d’aide à l’élaboration du plan d’équipement en dispositifs médicaux, spécifique aux hôpitaux de proximité, afin de simplifier les démarches de l’ingénieur biomédical en se basant sur un référentiel.
Abstract
The French healthcare system knows a lot of crises for years. The poor organization of the patient pathway as well the overload of patients in major public hospitals, are many factors to be taken into account.
To alleviate these problems, a law has been created under the supervision of Agnès Buzyn, Minister of Health and Solidarity from 2017 to 2020 : « Ma Santé 2022 ». In this law, it is specified that the offer of proximity care through new structures, must be closer to isolated and vulnerable populations. It must also be developed to offer better care, and to achieve this, it is necessary to build proximity hospitals. .
To equip these new proximity hospitals, the biomedical engineer must first identify and know the medical device needs of the medical staff in the departments present.
The aim of this dissertation is to present a tool to help develop the medical device equipment plan, specific to local hospitals, in order to simplify the biomedical engineer’s procedures based on a reference system.
Remerciements
Nous souhaiterions tout d’abord adresser toute notre gratitude à Mme Claude, enseignant-chercheur à l’Université de Technologie de Compiègne (UTC), pour la qualité de ses conseils et sa disponibilité qui nous ont permis de mener à bien ce projet.
Nous tenions à remercier Mr Stéphane Kirche, ingénieur biomédical du Groupement Hospitalier Nord Saône Loire Bresse Morvan et Mme Charlotte Vitali ingénieure biomédicale aux hôpitaux de Marseille pour leurs remarques concernant notre outil, qui nous ont aidé à améliorer sa recevabilité auprès des utilisateurs.
Nous remercions également Mr Alexis Godreau, technicien biomédical au Centre Hospitalier Département Vendée de la Roche-sur-Yon, pour nous avoir transmis un extrait de sa GMAO (Gestion de Maintenance Assistée par Ordinateur) comprenant une liste d’équipements par services, nous aiguillant dans l’élaboration de notre outil.
Enfin nous remercions Mr Farges et Mr Prot enseignants-chercheurs à l’université de Technologie de Compiègne (UTC) pour leurs remarques lors des soutenances orales qui nous ont permis de perfectionner la qualité de nos livrables.
Téléchargements
Outil d'accompagnement à l'élaboration du plan d'équipements biomédicaux d'un hôpital de proximité

Introduction
Aujourd'hui l’accès aux soins sur le territoire français est inégalement réparti. La population vieillissante est souvent retirée des zones urbaines, et se retrouve donc en difficulté lors de consultations médicales en ne disposant pas toujours de soins adaptés. Du point de vu des professionnels de santé, les problèmes d’organisation des soins, le manque de cabinets et d’établissements de santé, leur procure une charge de travail beaucoup plus dense et parfois complexe à gérer.
C’est pourquoi une loi a été mise en place afin de répondre correctement et efficacement aux besoins des patients, médecins, et personnels de santé. Il s’agit de la loi « Ma Santé 2022 » qui vient d’être instaurée et dont l’objectif est de réorganiser le système de santé, de manière à offrir une homogénéité sur tout le territoire et repenser l’accès à l’offre de soins, notamment l’offre aux soins de proximité.
Les hôpitaux de proximités sont apparus en 2012, et proviennent de ce que l’on appelait auparavant les hôpitaux locaux (HL). On en dénombre 243 sur le territoire français [1]. Ces établissements ont pour rôle de fournir les soins de premier recours, dans des régions où la densité médicale est très faible. L’engagement principal de ces structures est d’attirer plus de médecins, de personnels soignants dans des secteurs jusqu’alors moins attractifs, afin de développer des ressources médicales plus faciles d’accès aux populations rurales. Ce projet contribue également au soutien des centres hospitaliers régionaux dans le fonctionnement des hôpitaux de proximité.
Afin d’obtenir une organisation efficace de l’hôpital de proximité, priorisant le patient et ses besoins, il faut élaborer un plan d’équipement. Ce dernier est géré par les ingénieurs biomédicaux, il doit permettre d’acquérir du matériel médical dans chaque service selon, les nouveaux besoins, les remplacements, les nouvelles techniques médicales, le budget, etc.
Malheureusement, les ingénieurs ne disposent pas de moyens leur permettant d’organiser la mise en place de leur plan d’équipement. Cela engendre du retard et des complications dans son processus de mise en place.
Dans cette optique il est nécessaire de créer un outil pertinent et fonctionnel afin de faciliter la mise en place du plan d’équipement d’un futur hôpital de proximité.
Ce qui amène à répondre à cette question : « Comment accompagner les acteurs en charge de la mise en place du plan d’équipement d’un hôpital de proximité selon la loi « Ma Santé 2022 » ? ».
I. Les failles du système de santé français et les réponses apportées par la loi « Ma Santé 2022 »
1 - Comprendre les failles du système français
Agnès Buzyn, ministre des Solidarités et de la Santé : “ Le vieillissement de la population, la forte augmentation des maladies chroniques, mais aussi les progrès technologiques, l’apparition de nouvelles thérapeutiques ou l’entrée du numérique dans le monde de la santé ont considérablement modifié nos besoins et nos approches en matière de soins [1]. ''
1.1 - Le système de santé Français
Dans le système de santé est présent une réelle inégalité sur les différents territoires. En effet, au 1er janvier 2018, la France comptait 226 000 médecins en activité, soit une augmentation de 0.7% (+1500) de plus qu’en 2017. Parmi ces 226 000 médecins, 102 000 sont généralistes (45%) et 124 000 sont spécialisés (55%). De plus l’âge moyen des médecins français est de 51 ans, avec 47% aillant 55 ans ou plus et 30% aillant 60 ans ou plus. En ajoutant que depuis 2012, le nombre de médecins généralistes en libéral est en baisse (-2.0%) [2], ce problème est lié aux départs en retraite et au non remplacement des médecins généralistes qui risque d’avoir un effet négatif sur l’offre de soins.
La difficulté de trouver un médecin traitant ou encore de prendre rendez-vous en moins de 48h est l’exemple concret de ce problème d’accès aux soins. D’après la DREES (Direction de la Recherche, de l’Evaluation et des Statistiques), 8,1% de la population fait face à une situation de faible accessibilité́ aux soins (environ 9000 communes et 5,3 millions d’habitants) [3].
Le cas du vieillissement de la population est aussi un enjeu majeur à prendre en considération. Celui-ci entraîne une augmentation des cas de maladies chroniques liés à l’âge, tels que les accidents vasculaires cérébraux, les cancers ou encore les maladies neurodégénératives. Dans les pays industrialisés, à partir de 70 ans, plus de 60% des personnes souffrent d’au moins une maladie chronique [4]. En France, c’est 20 millions de personnes atteintes d’une pathologie chronique d’après la Caisse Nationale de l’Assurance maladie. Aucun lien n’est fait entre les patients et les professionnels de santé, laissant le patient gérer seul son parcours de soins qui peut parfois être complexe. A cela s’ajoute le fait que les professionnels de santé ne communiquent pas entre eux. Il n’est pas impossible qu’un patient reçoive deux fois les mêmes soins. Ce manque de communication entraîne des parcours de soins parfois très désordonnés [5].
Mais le patient n’est pas le seul mécontent, en effet les professionnels de santé manquent de temps pour soigner, les hôpitaux sont devenus des usines. Et de plus ils sont peu reconnus par la qualité de leurs soins et pour leur implication, décourageant de nombreux professionnels.
Les soins de ville et l'hôpital sont particulièrement séparés, il en est de même pour le domaine privé et le public. Ce manque de coordination et de partage des soins crée encore plus d’inégalités. Ainsi, le gouvernement français a décidé de réorganiser le système de santé. C’est dans ce contexte que le loi « Ma santé 2022 » est apparue, et a pour but de lutter contre ces failles et ainsi améliorer l’efficience de ce système et de permettre un accès aux soins à tous.
2 - Loi relative à l’organisation et à la transformation du système de santé, dite « Ma Santé 2022 »
Cette loi, va réorganiser le système français pour répondre aux besoins des patients comme des professionnels de santé. Emmanuel Macron indique d’ailleurs que “nous devons entièrement repenser notre système de santé en se fixant une seule exigence : mettre le patient au centre et garantir à tous les Français une meilleure prévention et un accès à des soins de qualité [1]. ''
Ma santé 2022 est un plan de transformation du système de santé actuel, dit “d’engagement collectif”. C’est une nouvelle stratégie nationale de santé qui va tenter de répondre à tous les problèmes évoqués précédemment. Ainsi son but principal est de pouvoir offrir un accès aux soins adaptés qui soit adapté aux territoires.
Le gouvernement a choisi de travailler sur un plan de santé global et de ne pas rester fixer sur un plan pour les seuls hôpitaux. Leur constat est que les difficultés de l’hôpital, notamment celui des urgences, est lié à une mauvaise organisation des premiers recours en soins [6].
Le gouvernement a décidé de construire ce nouveau système de santé autour du patient, en présentant un plan bâti sur trois axes dominants :
- Placer le patient au cœur du système et de prioriser la qualité de la prise en charge.
- Repenser les métiers et la formation des professionnels de santé.
- Organiser l’articulation entre la médecine de ville, le médico-social et l’hôpital afin de répondre aux besoins des soins de proximité.
Ce plan de transformation se décline selon 5 actions identifiés comme étant prioritaires :
- Déploiement de 400 médecins généralistes dans les territoires prioritaires
- Création de 4 000 assistants médicaux en activité en 2022
Ces 4000 postes permettront aux médecins d’avoir du temps pour soigner les patients et également coordonner leurs parcours.
- Réforme du 1er et du 2e cycles des études médicales : suppression du numerus clausus.
- La mise en place des Communautés Professionnelles Territoriales de Santé (CPTS)
- La labellisation des hôpitaux de proximité : 500 à 600 en 2022
2.1 - Une nouvelle offre des soins de proximité
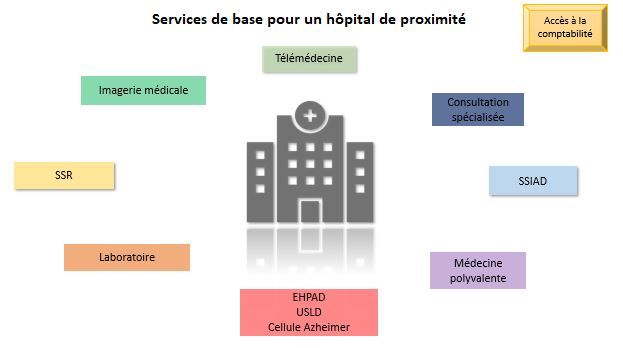
Un nouveau plan a été établi, avec pour enjeu de construire un modèle d'organisation de l’hôpital de proximité autour d’une offre de soins. Celui-ci étant doté de services de qualité, ouvert sur son environnement et présent dans la gradation des soins. Cette gradation inclut les professionnels de ville avec de la médecine, de la gériatrie ou encore de la réadaptation et sont définis comme des soins de proximité. Ensuite est présent dans cette gradation le premier recours, les établissements hospitaliers où peuvent être effectué des soins comme la chirurgie ou en maternité. Le troisième degré est celui des établissements de références (CHU) proposants des soins ultraspécialisés ou possédant des plateaux techniques de pointe (Figure 1).
Figure 1 : Gradation de l’offre de soins selon Ma santé 2022, Source : auteurs
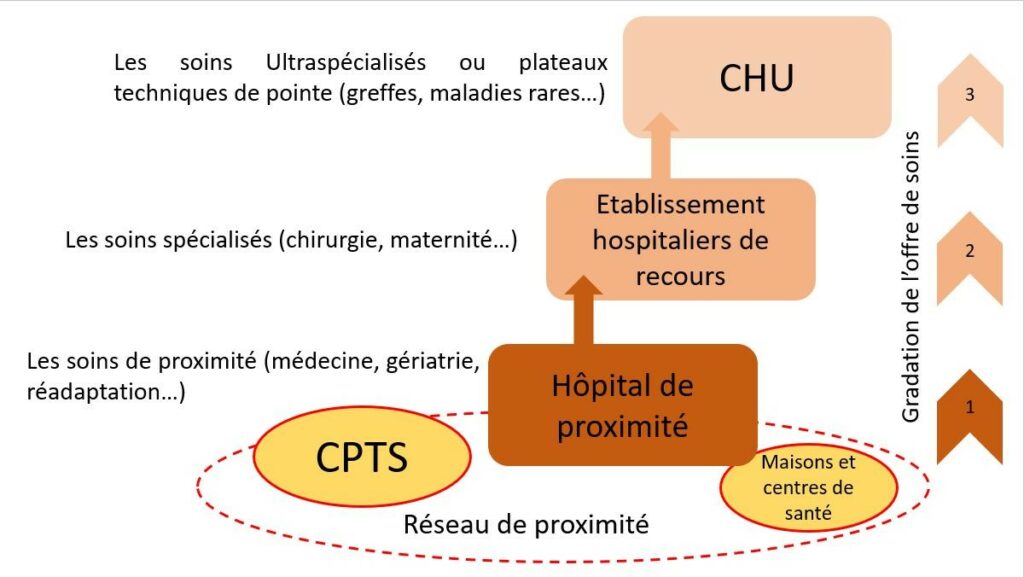
Dans ce réseau de proximité sont présents [7] :
- Des Communautés Professionnelles Territoriales de Santé (CPTS)
Les CPTS sont des espaces où les professionnels de santé s’organisent pour garantir au patient un accès à un médecin traitant, proposer une réponse à des demandes de soins non programmés, favoriser le maintien à domicile des personnes âgées et améliorer la coopération entre les médecins de toutes spécialités. 200 projets de CPTS étaient recensés fin 2018 et en 2019 celles-ci recevront des financements de l'assurance maladie. De plus, les professionnels libéraux seront incités financièrement à s’engager dans une CPTS.
- Les maisons et centres de santé
Les maisons et centres de santé proposent aux médecins d’exercer dans des conditions plus confortables et en phase avec les attentes des nouveaux médecins. Cela permet de rendre plus attractif l’exercice ambulatoire dans les zones en difficultés et donc d’y implanter des médecins et consolider l’offre de soins. Leurs nombres devrait doubler d’ici 2022 avec de forte augmentation de leur financement par l’assurance maladie en 2018, 35,6 millions d’€ versés aux maisons de santé (+24% qu’en 2017) et 43,5 millions d’€ aux centres de santé (+40% qu’en 2017). C’est environ 3 millions de patients qui sont suivis dans ces structures [7].
- Les hôpitaux de proximité
Ils seront donc situés dans des lieux où l’accès aux soins est compliqué. Cela pourra notamment permettre un désengorgement des Centres Hospitalier Universitaires (CHU) dans les grandes villes et permettre aux patients de bénéficier d’un premier niveau de réponse médicale. Coopérant avec les professionnels libéraux, ils contribuent au renforcement de l’accès aux soins.
2.2 - Une coopération entre les différents niveaux de soins et les professionnels de santé
Premièrement, une réorganisation des soins va avoir lieu. Le but étant d’assurer une continuité dans les soins que prodiguent les professionnels de santé mais également un parcours de santé fluide pour les patients, en se tournant vers une coopération nationale. Ainsi les professionnels devront mieux travailler ensemble et favoriser une collaboration au service de la santé des patients. Associer tous les professionnels de santé d’un même territoire, hospitalier, ambulatoire et médico-social permettra de construire ce système autour du patient [8].
D’après la (Figure 2), l’offre de proximité est représentée par différentes structures médicalisées proposants des soins différents. On retrouve les EHPAD (Établissements d’Hébergements pour les Personnes Âgées Dépendantes), les USLD (unités de soins de longue durée), la médecine générale et les Soins de Suite et de Rééducation (SSR), mais également les MSP (maisons de santé pluridisciplinaires) où des professionnels de santé spécialisés et libéraux (médecins spécialisés, biologistes, médecins généralistes, pharmaciens, professionnels ayant des formations paramédicales) se regroupent pour assurer des soins de premier recours. La différence avec les CPTS est que les professionnels choisissent leur projet de santé de manière régionale, alors que les CPTS sur un territoire donné donc plus localisé. Pour ces deux institutions, le projet de santé est transmis à l’ARS afin d’être validé [9].
Figure 2 : Organisation et répartition des missions pour la mise en place des soins de proximité, Source : D’après [10]
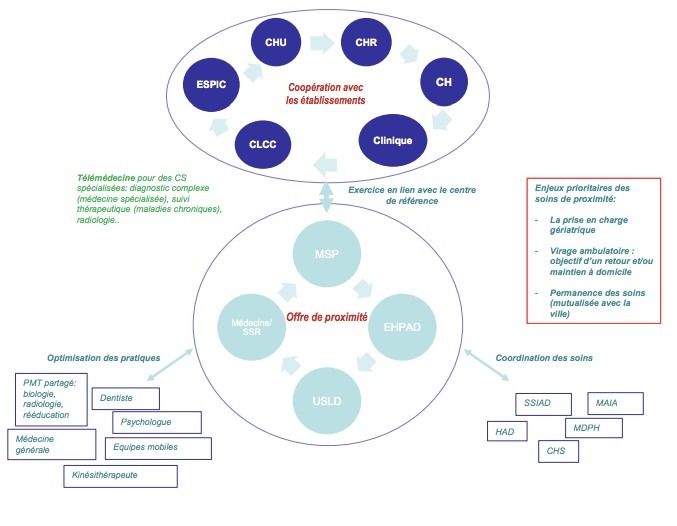
Un lien direct est établi entre les grands Centres Hospitaliers, les différents praticiens médicaux (comprenant la télémédecine), et les différents services de soins proposés. Cet échange permet la mise en place d’une organisation complète, fiable et pluridisciplinaire, dans le but de proposer tous les soins indispensables aux premières prises en charge de patients.
Afin d’améliorer la qualité de prise en charge pour TOUS les patients et sur TOUT le territoire, des mesures vont être mises en place comme [11] :
- Étendre et systématiser la mesure de la satisfaction des usagers sur l’ensemble des prises en charge
- Rendre public le résultat des indicateurs de qualité du parcours de santé
- Ouvrir un espace numérique de santé individuel et personnalisable (accès direct à ses données et services de santé) sous la forme d’un dossier médical partagé (DMP).
2.3 - Le mode de financement
Actuellement les modes de financement de notre système de santé permettent une productivité des différents acteurs ainsi qu’une réactivité vis-à-vis des besoins des patients. Pour autant, ils ne permettent pas de discriminer la qualité offerte ni de fournir au bénéfice du patient une organisation efficace entre les acteurs, ni même de fournir une répartition efficace des activités et du partage de l'information, afin d’assurer la productivité globale du système de santé [12].
Chaque patient doit obtenir un niveau de qualité de soins le meilleur possible mais la qualité des soins réalisées n’entraîne pas de changement dans la rémunération des professionnels et des structures. La déontologie des professionnels les oblige à donner les meilleurs soins possibles.
Finalement, les systèmes de paiement à l’acte et de forfait ou dotation, peuvent entraîner des risques d’actes non pertinents, excessifs voir inutiles. C’est le patient qui fait le lien entre les acteurs, et non les acteurs se liant aux bénéfices de leur patient.
La réforme de financement de Ma santé 2022 a pour but de passer d’un système favorisant la multiplication des actes et de l’activité à un financement engagé dans la prévention, le soutien coopératif des professionnels et placer la qualité comme objectif premier de la prise en charge. L’objectif global est de proposer un financement assuré à 50% par l’activité, combiné aux 5 modalités suivantes [13]:
- Le paiement au suivi du patient : Plus adapté pour les maladies chroniques (diabète, maladies rénales, ...), avec des forfaits de prise en charge ainsi que d’un suivi d’indicateurs de qualité.
- Le paiement à la qualité et à la pertinence : Pour promettre à chaque patient la meilleure prise en charge et mettre en avant les bénéfices pour celui-ci.
- Le paiement pour la structuration de service : Afin de répondre aux différents besoins de la population et faciliter l’accès aux soins. Particulièrement avec une adaptation au secteur de la psychiatrie.
- Le paiement groupé à la séquence de soins : Adapter une rémunération conjointe chez des acteurs qui sont financés séparément (intervention chirurgicale / réadaptation) et favoriser une coopération entre eux.
- Le paiement à l’acte et aux séjours : Plus adaptée aux épisodes uniques de soins, avec une nomenclature des actes mise à jour afin d'être le plus précis possible sur les dernières innovations et maintenir la neutralité nécessaire pour le choix des techniques.
“Ma Santé 2022” a été annoncée en 2018, comme une loi définissant les mesures stratégiques de transformation du système de santé [14]. Les éléments la composant se basent, sur d’anciens projets tel que le “Pacte territoire-santé” de 2012 [8] constitué de 12 engagements, dont le n°11 consistant à valoriser les hôpitaux de proximité, en les impliquant mieux dans le parcours de soin et la coordination de santé, sur le territoire français.
Les hôpitaux de proximité sont essentiels, car ils sont souvent les premières structures médicales rencontrées par les patients. Ils permettent un accès aux soins plus facile et une réorientation vers les services adaptés, pour les personnes s’y rendant. Le but de ma Santé 2022 est de les inclure dans la loi afin de renforcer leurs offres de soins et assurer leur pérennité, en définissant leurs missions, leurs raccords aux autres structures hospitalières et leur plan de financement [15].
II. Hôpitaux de proximité
1 - Définition / Objectifs
L’hôpital de proximité est une appellation existant depuis 2012 et remplaçant celle d’hôpital local existant depuis 1970. C’est un point de rencontre entre les soins de ville et les soins hospitaliers. Il doit être une instance de premier recours, un point d’entrée plus facile pour le patient, qui pourra ensuite faire le lien avec un CHU s’il faut une offre de soins plus importante et spécialisée.
On qualifie d’hôpital de proximité, tout établissement qui :
- Détient une autorisation d’utilisation de la médecine, délivré par l’Agence Régionale de Santé (ARS)
- Ne pratique aucune activité liée à la chirurgie ou l’obstétrique
- Ne possède pas un grand nombre de séjours (moins de 5500 séjours à l’année)
Cette infrastructure, mise en place depuis 2009 sous le nom “d’hôpital local”, a été pensée et établie pour des patients spécifiques. Notamment pour les populations vivant en zone rurale, manquant de médecins généralistes et d’un hôpital à proximité (plus de 20 min de route).
Voici quelques points communiqués par l’Institut national de la statistique et des études économiques (INSEE), sur l’installation des hôpitaux de proximité. Ils concernent [15] :
- La part de la population âgée de plus de 75 ans (> à la moyenne nationale de 9%)
- La part de la population vivant sous le seuil de pauvreté
- La ruralité (densité de population < au seuil de 150 personnes par km2, indicateur OCDE) (> à la moyenne nationale de 14,3% i.e. part de la population ayant 60% ou moins du revenu médian en 2012).
- La part des médecins généralistes pour 100 000 habitants (< à la moyenne nationale de 99 praticiens pour 100 000 habitants)
Selon l’arrêté du 23 juin 2016 et l’arrêté du 27 mai 2019 [16], le territoire français dénombre 243 hôpitaux de proximité (Figure 3).
Figure 3 : Carte de la répartition des hôpitaux de proximité sur le territoire français, Source : D’après [15]
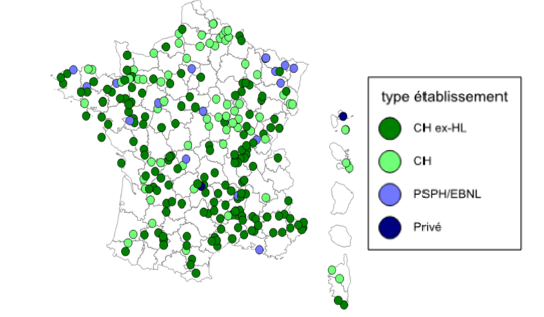
Après répartition des ex statuts juridiques des hôpitaux de proximités en pourcentage, 68 % d’entre eux sont des ex hôpitaux locaux, 28 % des centres hospitaliers, 7 % sont des participants au service public hospitaliers (PSPH) ou établissements de santé à but non lucratif (EBNL) et 1 % des établissements de santé privés à but lucratif [15].
Cela montre que les hôpitaux de proximité sont répartis sur toute la France mais sont plus nombreux sur les territoires dits isolés et moins présents dans les régions densement peuplés comme l’Ile de France ou la Normandie.
2 - Pôles aux seins d’un hôpital de proximité et soins prodigués
Les hôpitaux de proximité assurent la première ligne de soins. Ils ont un rôle d’orientation en étant la porte d’entrée vers des soins plus spécialisés voir une hospitalisation. Elles doivent prioriser le retour à domicile des patients et mettre en œuvre des solutions à cette fin.
D’après l’article R6111-26 du code de la Santé publique, il doit être en relation ou comprendre en son sein, un Etablissement d’Hébergement pour Personnes Agées Dépendants (EHPAD) et un établissement de Soins de Suite et de Réadaptation (SSR) ou dispensant d’une Unité de Soins de Longue Durée (USLD).
Les hôpitaux de proximité doivent comprendre en général des services dits [15] :
- SSR (soins de suite et rééducation)
- USLD (unités de soins de longue durée) pour les personnes fragiles (souvent âgées)
- Hébergements de personnes âgées dépendantes (EHPAD)
- SSIAD (services de soins infirmiers à domicile)
- Consultations de médecine générale
- Consultations de médecine spécialisée (ophtalmologie, podologie, etc…)
- Salles de télémédecine
- Plateau technique : Radiologie conventionnelle, Laboratoire d’analyse de biologie médicale
A travers la mise en place de ces services, il demeure une communication importante du bon fonctionnement de l’établissement entre différents acteurs. Il est important de voir dans un premier temps comment les soins de proximité sont dispensés et par qui ; et comment ceux-ci sont en lien avec les autres établissements et professions médicales.
3 - Position de l’Hôpital de Proximité au sein d’un groupement hospitalier de territoire
D’après l’article R6111-26 du code de la Santé publique [17], l’hôpital de proximité doit développer des partenariats avec des établissements de soins de second recours quand le patient doit bénéficier de soins plus lourds.
Pour répondre à cet impératif, les Hôpitaux de proximité font généralement partis de GHT (Groupements Hospitaliers de Territoire). Ils peuvent être sous la gouvernance d’un hôpital dit « Établissement support » qui peut être un hôpital départemental ou régional (CHR) ou un CHU [18].
Dans le cas où l’hôpital de proximité est un établissement dit partie toutes ses activités vont être coordonnées par l’établissement support (Figure 4). Tout d’abord, ils mettront en place un projet médical partagé de coordination de soins.
Figure 4 : Schéma représentant le pilotage des Groupements Hospitaliers de Territoire, Source : D’après [18]
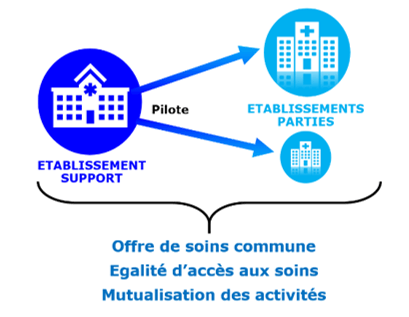
Le projet médical partagé du groupement hospitalier et de l’hôpital de proximité sera fonction des enjeux de santé territoriaux. Il sera défini entre les différents acteurs (médecins, direction) de l’établissement support et de l’hôpital de proximité afin de s’accorder sur les points essentiels, tel que la direction et la mise à disposition des moyens humains, financiers et matériels. Tout ceci afin d’assurer une qualité de soin pour les patients, optimale et optimisée. Les hospitalisations inutiles ou redondantes seront évitées et les informations sur les pathologies et les besoins en termes de soins seront déjà connu entre les établissements, car elles ont une base documentaire commune [18].
Il faudra également, si l’établissement partie était indépendant antérieurement et avait une direction propre, que l’établissement support fasse ensemble l’état de l’art des ressources de l’hôpital de proximité. Les ressources peuvent être humaines, financières ou matérielles.
Les achats ne sont pas centralisés, et les commandes pour des nouveaux dispositifs médicaux sont gérés par le service biomédical présent sur le site de l’hôpital de proximité. Si aucun service biomédical n’est présent, les commandes pour de nouveaux dispositifs médicaux sont gérés par l’établissement support. L’ingénieur biomédical de l’établissement support doit se concerter avec le personnel soignant et, s’il y en a, avec le service biomédical des établissements parties, pour déterminer quels sont les besoins [18].
4 - Financement
Le financement global des 243 hôpitaux de proximité, atteint 420 millions d’euros.
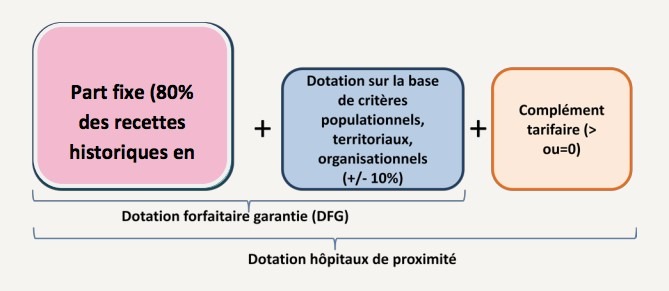
Ce financement est détaillé en un financement mixte (Figure 5), dont principalement une dotation fixe avec un socle garanti correspondant à 80% des recettes historiques de chaque établissement calculé sur la base des deux années précédentes. Cela pourra permettre d’obtenir une stabilité et de détenir les moyens nécessaires pour effectuer au mieux leurs missions.
Le reste de la contribution au financement repose sur une dotation forfaitaire modulable, basée sur des critères organisationnels, populationnels, territoriaux, (part des personnes âgées, personnes sous/au seuil de pauvreté, nombre de médecins pour nombre d’habitants) ainsi que des compléments tarifaires (T2A).
Figure 5 : Détail financement hôpital de proximité, Source : D’après [13]
III. Plan d’équipement
1 - Comment acquiert-on des équipements ?
L'objectif à atteindre est de procéder à l'acquisition du matériel ayant fait l'objet d'une demande des médecins et ayant été validée par la Sous-Commission des Équipements Biomédicaux. Un plan d’équipement médical (annuel ou non) est conduit par les ingénieurs biomédicaux qui permet de renouveler le parc des dispositifs médicaux et ainsi d’accompagner les développements d’activités des services.
L’élaboration du plan d’équipement médical passe par différentes étapes. A l’année (n-1) vers le mois de juillet, le Directeur du Groupe Hospitalier se doit de transmettre un courrier à tous les cadres des différents pôles pour leur demander d’envoyer à la CEB (Commission des Équipements Biomédicaux) leurs besoins pour l’année (n) via intranet. Tandis que les ingénieurs font l’état des lieux, avec par exemple le remplacement des équipements obligatoires, ce qui sont obsolètes, etc. Le PE doit aussi répondre dans certains cas aux besoins de l’ouverture d’un nouveau service ou du plan de développement du Groupe Hospitalier. En parallèle, un budget annuel est défini dans le cadre du Plan Pluriannuel d’Investissement, ce qui va donner un avant-goût des enveloppes.
Une compilation des différentes demandes doit être faite. Ensuite la Commission des Équipements Biomédicaux priorise les demandes des services entre septembre et octobre. Elle présente ensuite le Plan d’équipement annuel au Directeur du Groupe Hospitalier et l’envoient au siège qui est ensuite validé. Le siège du Groupe Hospitalier priorise les demandes en fonction des critères (vétusté, innovation, …) et fixe le budget prévisionnel. Le siège transmet au Groupe Hospitalier les demandes retenues et l’enveloppe associée. Le Commission des Équipements Biomédicaux répartit ensuite les demandes par enveloppe pour chaque pôle (Figure 6).
Figure 6 : Etapes d’élaboration d’un plan d’équipement, Source : ANSM

Le service biomédical commence l’achat des équipements validés à l’année (n) à partir du mois d’Avril [19].
2 - Quels sont les acteurs dans la mise en place d’un plan d’équipement ?
- Le personnel soignant définit son besoin en termes d’équipements
- Le service d’achat détermine le cachet attribué au service biomédical pour acheter les différents équipements sur l’année
- Le service biomédical procède à l’étude des meilleures possibilités en termes d’équipements (coût, qualité, futur maintenance), il achète et gère la mise en place
- Les entreprises de dispositifs médicaux présentent leur matériel, et lorsqu'ils sont choisis, les installent dans le service cible et assurent la formation du personnel soignant sur leurs dispositifs [20].
3 - Un outil pour ce plan d’équipement
Dans le cadre de ce projet, il est question de créer un outil pour accompagner l’ingénieur biomédical dans la réalisation de son plan d’équipement. Il existe plusieurs cas de figures. Soit l’hôpital est déjà existant et il faut qu’il s’adapte aux exigences de la loi pour obtenir la certification d’hôpital de proximité. Soit l’hôpital n’est pas encore opérationnel et dans ce cas, l’ingénieur biomédical doit équiper entièrement le nouvel établissement. À ce jour, aucun outil n’est vraiment mis à disposition pour aider les ingénieurs à réaliser ce plan d’équipement. C’est ainsi que cet outil est né, il fournit à l’utilisateur une liste des dispositifs médicaux indispensables à chaque service. Le but est donc de déterminer un plan d’équipement de base pour un hôpital de proximité.
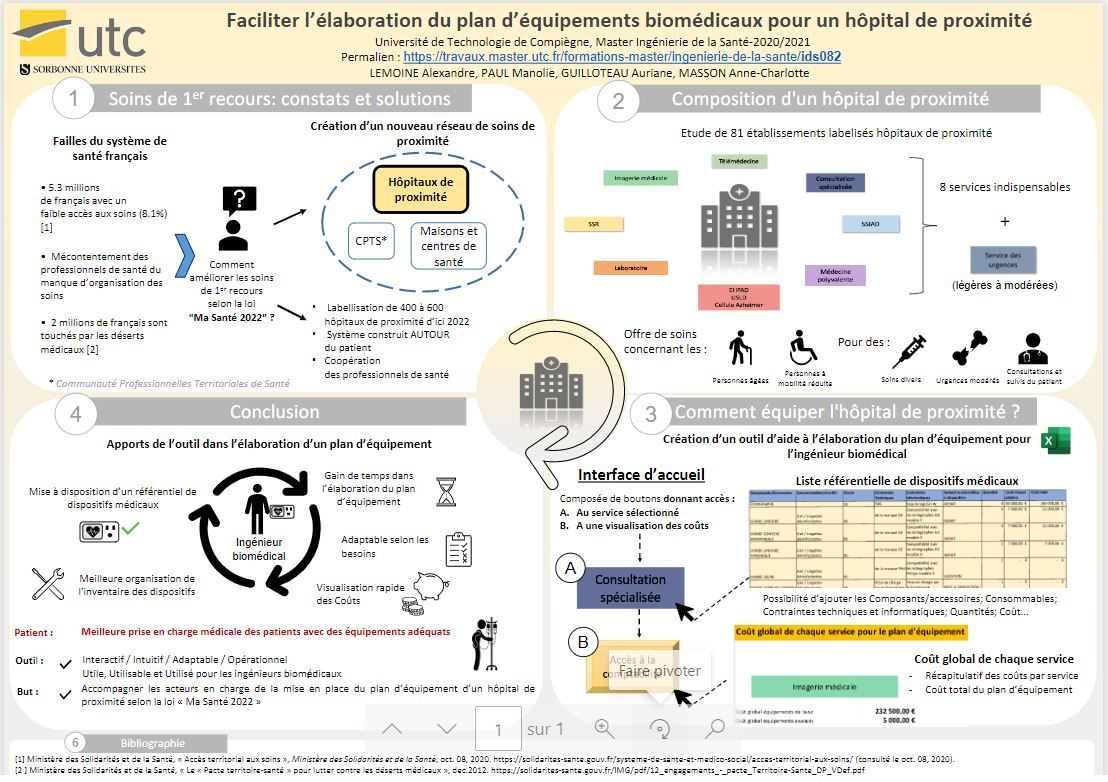
IV. Composition d’un hôpital de proximité
La loi « Ma santé 2022 » annonce entre 500 et 600 hôpitaux de proximité présents sur le territoire français d’ici 2022, nécessitant soit de transformer des établissements déjà existants en hôpitaux de proximité, soit de construire de nouveaux établissements. Ces établissements devront donc s’adapter aux critères et obligations existantes pour être labelisés hôpitaux de proximité et également s’équiper en fonctions de ces derniers. Une estimation des services et du nombre de lits d’un nouvel hôpital de proximité permettrait d’aider les ingénieurs biomédicaux en charge de ce projet (Figure 7).
Avant de proposer un plan d’équipement d’un hôpital de proximité dit de « base », une étude a été effectué en se basant sur l’annexe de l’arrêté du 27 mai 2019 qui concerne la liste des hôpitaux de proximité mentionnées dans l’article R. 6111-25 du code de la santé publique, cette liste compte 241 hôpitaux de proximités [16].
Le but de cette étude est de pouvoir lister les différents services présents régulièrement dans ces structures, pour compléter à ceux devant nécessairement être présents dans un hôpital de proximité.
Figure 7 : Extrait de l’étude de l’élaboration d’un hôpital de proximité de « base », Source : auteurs
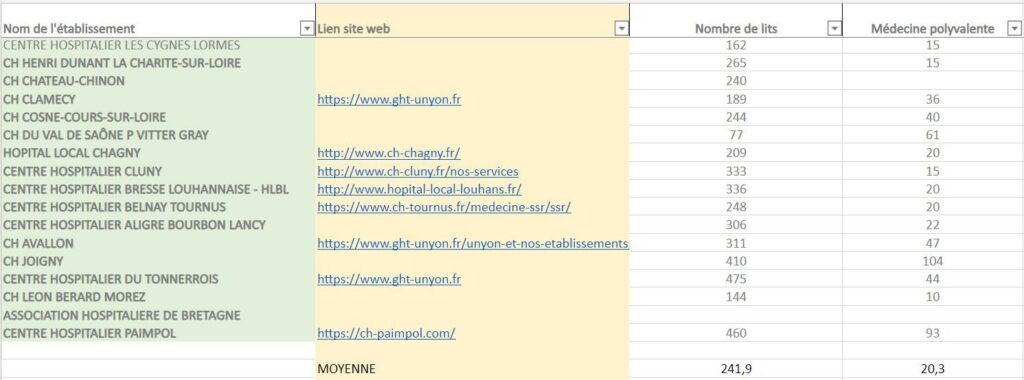
De plus, l’étude permet de dimensionner le nombre de lits par service ainsi que le nombre de lits moyens d’un hôpital de proximité de « base ».
Après l’étude de 81 hôpitaux de proximité, il a été déduit un nombre de 241.9 lits, arrondis à 250 lits et répartis dans les services suivants :
- Médecine générale
Le service de médecine sera destiné pour la prise en charge de patients ayant besoin de soins quotidiens et également une surveillance médicale et soignante continue. Il assurera les différents traitements médicaux et le prolongement des soins des patients, celui-ci plus une orientation gériatrique.
A la suite de l’étude des 81 hôpitaux de proximité, il a été déduit une moyenne de 15 lits pour ce service pour un hôpital de 250 lits totaux. La moyenne a été calculée en prenant la somme du nombre de lits de ce service, dans chaque hôpital étudié, et divisée par le nombre d’hôpitaux disposant de ce service.
- Soins de Suite et Réadaptation (SSR)
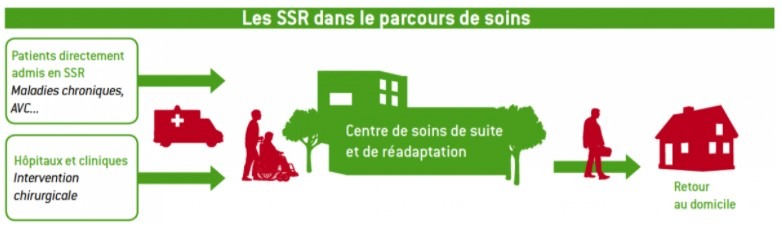
Le service de SSR (Figure 8) aide les personnes à retrouver au mieux le potentiel de ses moyens physiques, cognitifs et psychologiques. Les patients qui sont pris en charge sont ceux ayant subi une intervention chirurgicale, un AVC (Accident vasculaire cérébral), atteints de maladies chroniques, ou autres. Le but de ce service est de permettre un retour au domicile du patient avec une restitution complète de l’organe atteint ou le retour optimum de sa fonction [21]. Il se caractérise par la nécessité d'une surveillance médicale et donc comporte une salle de kinésithérapie proche de l'unité avec fluides et capacités de monitorage ou encore un studio d'ergothérapie en vue de la réadaptation.
A la suite de l’étude des 81 hôpitaux de proximité, il a été déduit pour ce service une moyenne de 20 lits, sur un total de 250 lits. Cette moyenne a été calculée en prenant la somme du nombre de lits de ce service dans chaque hôpital étudié, divisée par le nombre d’hôpitaux disposant de ce service.
Figure 8 : Les SSR dans le parcours de soins, Source : FHP [21]
- Etablissement d’Hébergement pour Personnes Agées Dépendantes (EHPAD) et Unités de Soins de Longue Durée (USLD)
C’est la forme d'institution pour personnes âgées la plus répandue. Il peut donc accueillir des aînés autonomes ou en perte d’autonomie physique ou psychique, dans un cadre de vie sécurisé.
Les EHPAD, par définition, comprennent donc :
- Des établissements médico-sociaux (maisons de retraite ou résidences-autonomie médicalisées),
- Des unités de soins de longue durée (USLD)
La plupart des EHPAD sont dotés d’une ou plusieurs unités protégées Alzheimer pour assurer la prise en charge des résidents présentant des troubles du comportement. Il existe aussi des unités spéciales prévues par le plan Alzheimer, telles que les PASA et UHR. L’accueil de jour est une structure accueillant les personnes malades à la journée. Ces structures proposent des interventions portant sur l’amélioration de la qualité de vie (rééducation de l’orientation, stimulation multisensorielles), sur la cognition (rééducation cognitive, revalidation cognitive, stimulation cognitive, ateliers mémoire), sur l’autonomie fonctionnelle de la personne (stimulation par l’activité physique, atelier d’ergothérapie), et sur les fonctions de communication telle qu’une prise en charge orthophonique [22].
Les résidents d’EHPAD bénéficient d’un accompagnement global :
- Logement en chambre simple ou double,
- Restauration conçue pour prévenir la dénutrition des personnes âgées,
- Activités physiques, thérapeutiques ou de récréations proposées par l'équipe d'animation,
- Prises-en charge médicale et psychologique.
A la suite de l’étude des 81 hôpitaux de proximité, il a été déduit une moyenne de 150 lits pour l’hébergement des personnes âgées dépendantes, une moyenne de 25 lits pour les unités de soins de longue durée dont 15 pour la cellule Alzheimer. Tout ceci sur un total de 250 lits dans l’hôpital de proximité.
- Salle de télémédecine [23]
La télémédecine a pour objectif de réaliser une coordination des soins entre la ville et l’hôpital. Elle est un lien entre les professionnels de santé restés à distance et les soignants venus au domicile du patient. Le patient peut donc être dans son environnement habituel, avec son entourage, en présence de personnels qui lui prodiguent les soins adaptés sans déplacement.
De cette manière les médecins restés à l’hôpital ou à leur cabinet peuvent communiquer via une tablette ou un ordinateur, par visioconférence, afin de guider les soignants dans les gestes à réaliser pour les examens ou les soins, et partager le diagnostic. Des équipements médicaux connectés permettent également au médecin de recueillir toutes les données thérapeutiques du patient ce qui aide dans le diagnostic final.
Il existe 4 types de télémédecine :
- La téléconsultation, est un rendez-vous par visioconférence entre les professionnels de santé via internet et selon l’accord du patient. Cette téléconsultation peut généralement aboutir à une prescription médicale. A la fin un dossier informatique est généré contenant toutes les informations concernant le patient avec la rédaction d’un compte rendu de la part du médecin.
- La téléexpertise, est une consultation entre professionnels de santé afin de solliciter l’avis d’un confrère face à une situation médicale donnée et pouvoir prendre en charge plus rapide les patients.
- La téléassistance, se réalise lors de la téléconsultation. On l’utilise si un geste technique est nécessaire sur le patient. Le médecin va guider le soignant par visioconférence dans le processus à suivre pour réaliser les soins, ce qui permet par a même occasion une formation es soignants qui se déplacent.
- La télésurveillance, comprend la surveillance à distance d'un patient par la transmission de données médicales entre les patients et les différents membres du personnel médical.
- Services de Soins Infirmiers à Domicile (SSIAD)
Les Services de Soins Infirmiers à Domicile ou SSIAD ont pour but de s’occuper des personnes âgées ou handicapées afin de prévenir la perte d’autonomie, de faciliter le retour au domicile, d’éviter un hébergement dans un centre tel qu’un EHPAD et une nouvelle hospitalisation. Les infirmiers et aides-soignants sont les soignants que l’on rencontre dans ce type de structure.
Leur place dans un hôpital de proximité est primordiale, car ils permettent de suivre les personnes, ayant subies une opération chirurgicale ou en perte d’autonomie et de leur réapprendre à réaliser des tâches comme se laver, se nourrir ou à se soigner eux-mêmes (rééducation, prise de médicaments, changement d’une perfusion, pansements). Les premiers soins se font à l’hôpital de proximité, surtout si la personne peut subir des complications. Puis lorsque les personnes auront gagné en autonomie, les infirmiers et infirmières continueront à les suivre et à leur apprendre à réaliser les tâches précédentes chez eux.
Les SSIAD interviennent à la suite d’une prescription médicale [24].
A la suite de l’étude des 81 hôpitaux de proximité, il a été déduit pour ce service moyenne de 40 lits, sur un total de 250 lits. Cette moyenne a été calculée en prenant la somme du nombre de lits de ce service dans chaque hôpital étudié, divisée par le nombre d’hôpitaux disposant de ce service.
- Plateau d’Imagerie médicale
Les services d’imagerie sont des plateaux techniques, importants au sein d’un établissement de santé car servant au diagnostic rapide et à la détection de multiples problèmes comme par exemple, des fractures du col du fémur, un diagnostic récurrent chez les personnes âgées victimes de chute.
Pour le diagnostic, Il existe des équipements d’imagerie ionisants (rayons X) présents dans la plupart des établissements de petites envergures. Ces dispositifs sont utilisés pour récupérer des images anatomiques structurelles avec des appareils d’imagerie conventionnelle soit de la radiologie. Tous les établissements possèdent également des équipements utilisant les ultrasons donc non ionisants comme les échographes pour obtenir des images structurelles et fonctionnelles. Ceux-ci pourront servir, par exemple, à la consultation spécialisée en gériatrie pour vérifier chez la personne âgée d’éventuels problèmes urinaires.
Pour les plus grandes structures, on pourra retrouver des scanners, des mammographes, ou appareils de radiographie dentaire en tant qu’appareils de radiologie. Il existe aussi des appareils d’imagerie magnétique à résonance (IRM), pour obtenir des images structurelles. Le Tomographe à Emission de Positons (TEP), par le biais d’isotopes radioactifs et de rayons gamma, permet de déterminer l’apparition des tumeurs cancéreuses. Les services d’imagerie possèdent du matériel coûteux et volumineux qu’il faudra prévoir d’installer selon les besoins des autres services. Notamment, s’il existe des services d’oncologie ou de cardiologie.
- Consultations spécialisées (Cardiologie, Urologie, ORL, Néphrologie, gynécologie, Diabétologie, Pneumologie, Angiologie, Addictologie)
Les consultations sont présentes dans un service dédié aux traitements des patients externes de l’hôpital. Ce sont des consultations ambulatoires données par des praticiens spécialisés de l’hôpital, pour les patients ayant besoin de recevoir un diagnostic ou un traitement et n’ayant pas besoin d’un lit ou d’être hospitalisé. Ce service de soins est assuré par des praticiens spécialisés de l’hôpital pour préparer une hospitalisation, assurer un suivi médical et parfois de procéder à des interventions chirurgicales mineures.
- Laboratoire d’analyses médicales
En France on dispose des laboratoires hospitaliers ou privés, avec 70% d’entre eux qui représentent le secteur privé [25]. Leurs objectifs restent les mêmes, prélever, analyser, dépister, diagnostiquer, évaluer les risques et suivre le patient. Il existe donc toutes sortes d’examens, en fonction de ce que l’on veut diagnostiquer, qui concernent le plus souvent l‘analyse du sang et des urines.
La plupart des hôpitaux de proximité auront également de la biologie dite délocalisée. C’est-à-dire qu’il y aura des appareils ou automates dans des services autre que le laboratoire pour procéder à des analyses dites urgentes, tel que les gaz du sang permettant de surveiller l’oxygénation du sang [26].
- Service des urgences (légères à modérées)
Les services d’urgences sont régulièrement remplis par des patients qui ne nécessitent pas forcément d’être soignés au sein des CHU. C’est pourquoi les hôpitaux de proximité proposent des services d’urgences plus restreints. Ce service d'urgences hospitalier est chargé d'accueillir et de prendre en charge les malades et les blessés qui se présentent d'eux-mêmes ou sont amenés par les services de secours. Les blessés ou malades les plus graves sont traités en premier. Ceci se décide après une très courte prise en charge par une infirmière spécialement entraînée au triage des malades. Les dispositifs médicaux présents ont pour but la prise en charge d'urgences de base telles que les plaies, les fractures, les accidents ménagers, les allergies, les infections, ou autres.
V. Outil d’aide dans l’élaboration d’un plan d’équipement
1 - Mise en contexte
Cet outil a pour but d’aider les ingénieurs biomédicaux durant le processus de création d’un plan d’équipement pour un nouvel hôpital de proximité, ou un établissement souhaitant obtenir la labellisation. Il permet notamment d’avoir une référence sur les différents dispositifs médicaux à acquérir selon les services présents et selon les besoins du personnel soignant. De plus, un ingénieur biomédical travaillant dans un hôpital de proximité déjà établi et possédant des équipements dans plusieurs services, pourra grâce à l’outil se renseigner sur les futurs équipements à acquérir dans un nouveau service ou réaliser un plan d’équipement ponctuel concernant des équipements spécifiques.
L’outil élaboré a aussi pour vocation d’aider les hôpitaux de proximité à réaliser un inventaire de tous les équipements qu’ils possèdent par service.
Aujourd’hui il est indispensable pour un ingénieur biomédical hospitalier d’être à jour sur les dispositifs que son établissement dispose, pour s’organiser sur ses missions telles que : les questions de maintenance, de remplacement, de location, de renouvellement, de formation du personnel de santé, de nouvelles technologies, et autres. L’objectif est donc de permettre aux ingénieurs d’obtenir un plan pluriannuel de l’état des lieux de leurs possessions en dispositifs médicaux. De manière à garder une bonne organisation du suivi des besoins en équipements dans l’hôpital et garantir la sécurité des soins délivrés aux patients.
Actuellement aucun outil d’aide à la mise en place d’un plan d’équipement n’existe. Son acquisition faciliterait l’organisation hospitalière en dispositifs médicaux. Il serait un gain de temps considérable et réduirait les problèmes d’oubli de matériel. L’idée est donc de proposer un outil intuitif et efficace, englobant les services présents dans l’établissement afin d’y voir clair et cibler facilement les besoins en équipements de l’hôpital.
2 - Fonctionnement de l’outil
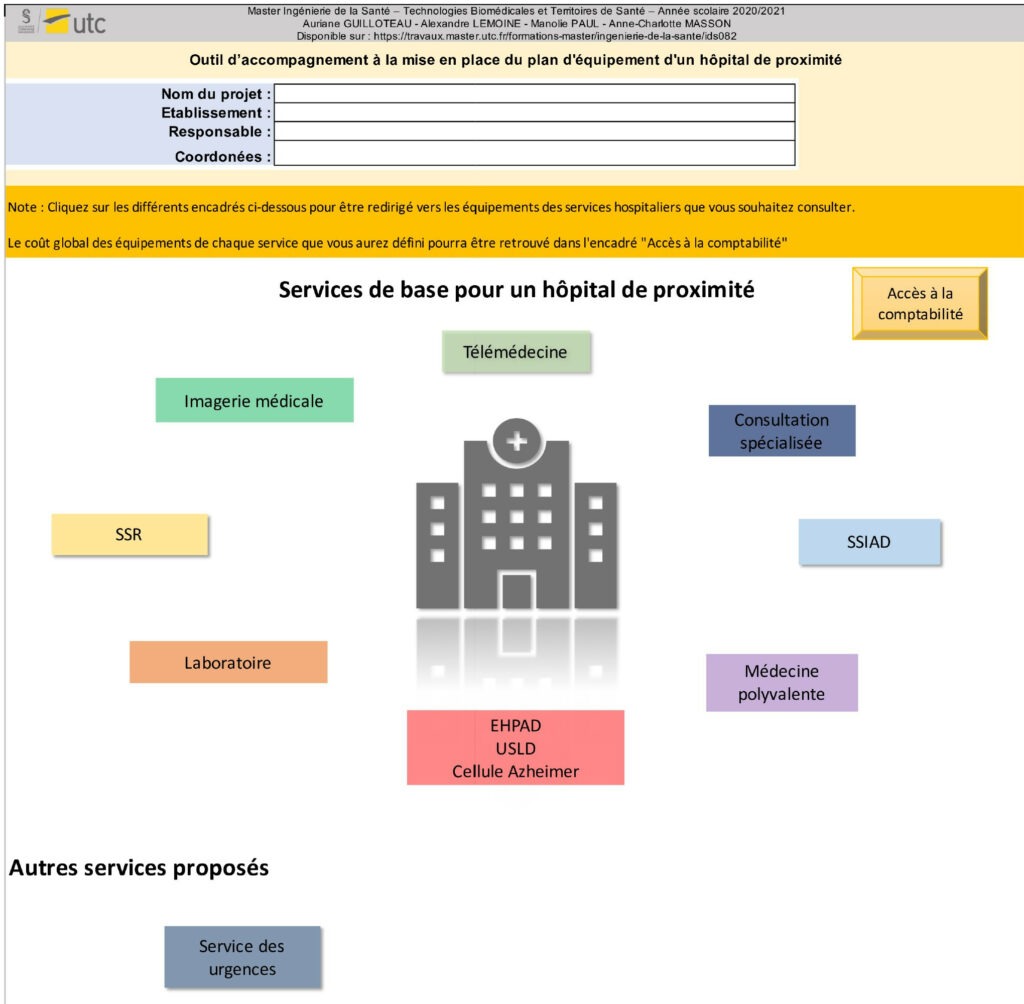
L’outil a pour but de guider l’ingénieur dans sa démarche d’élaboration du plan d’équipement d’un hôpital de proximité. Celui-ci se présente sous la forme d’un Excel© et comporte en première page un menu avec des encadrés représentant tous les services de base présents dans un hôpital de proximité. A cela s’ajoute le service des urgences, qui n’est pas toujours obligatoire au sein de ces établissements et un renvoi aux coûts globaux des dispositifs de l’établissement grâce à l’encadré « Accès à la comptabilité ».
Ces services sont proposés sous forme de cartographie en étoile (Figure 9). L’utilisateur peut ensuite cliquer sur le service qui l’intéresse et cela le renvoie sur la feuille Excel© correspondante. Sur la page d’accueil, l’ingénieur s’occupant du plan d’équipement peut également indiquer le nom du projet, son établissement, le responsable et ses coordonnées.
Figure 9 : Page d'accueil de l'outil d'accompagnement à la réalisation d’un plan d'équipement, Source : auteurs
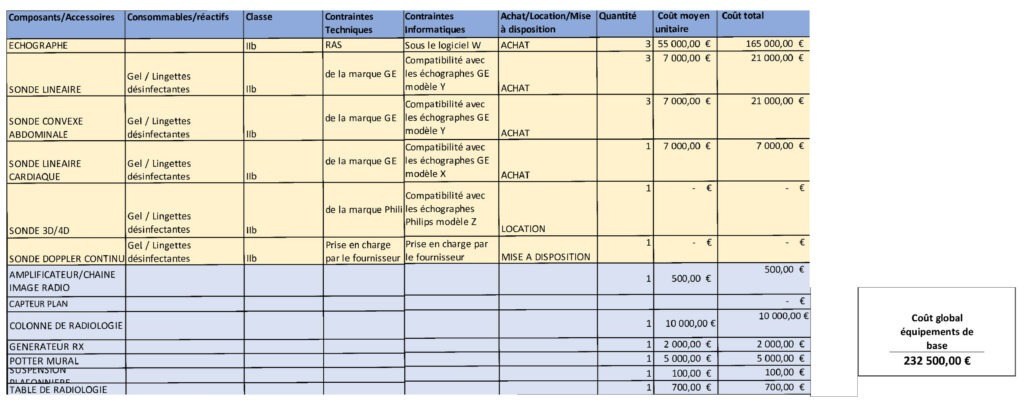
Une fois redirigé vers un service, l’utilisateur a accès à une ou plusieurs listes exhaustives de tous les équipements présents et classés selon la fonction qu’ils occupent dans le service. Les détails sur les composants qui leurs sont associés, la classe des dispositifs, le coût unitaire d’un équipement, le coût global selon la quantité indiquée, seront également disponibles (Figure 10). Une liste déroulante est présente pour que l’ingénieur renseigne si le dispositif est acheté, loué ou mis à sa disposition. Il en est de même pour le choix de la classe des dispositifs médicaux.
Pour certains services, comme l’imagerie ou le laboratoire, il y a plusieurs listes. La première, présente les équipements de base indispensables à tout hôpital de proximité. La seconde, les équipements avancés pouvant être choisis optionnellement, selon les besoins des services.
En ce qui concerne le service de consultation spécialisée, les dispositifs sont classés selon plusieurs spécialités afin de faciliter la navigation de l’utilisateur.
Pour chaque page est présent un en-tête, donnant une définition du service concerné ainsi qu’un espace permettant d’indiquer le nombre de lits du service. Il est possible de retourner sur la page d’accueil et sélectionner un autre service, en cliquant sur « Retour Menu ».
Figure 10 : Exemple de remplissage d'une feuille d'équipements échographiques, Source : auteurs
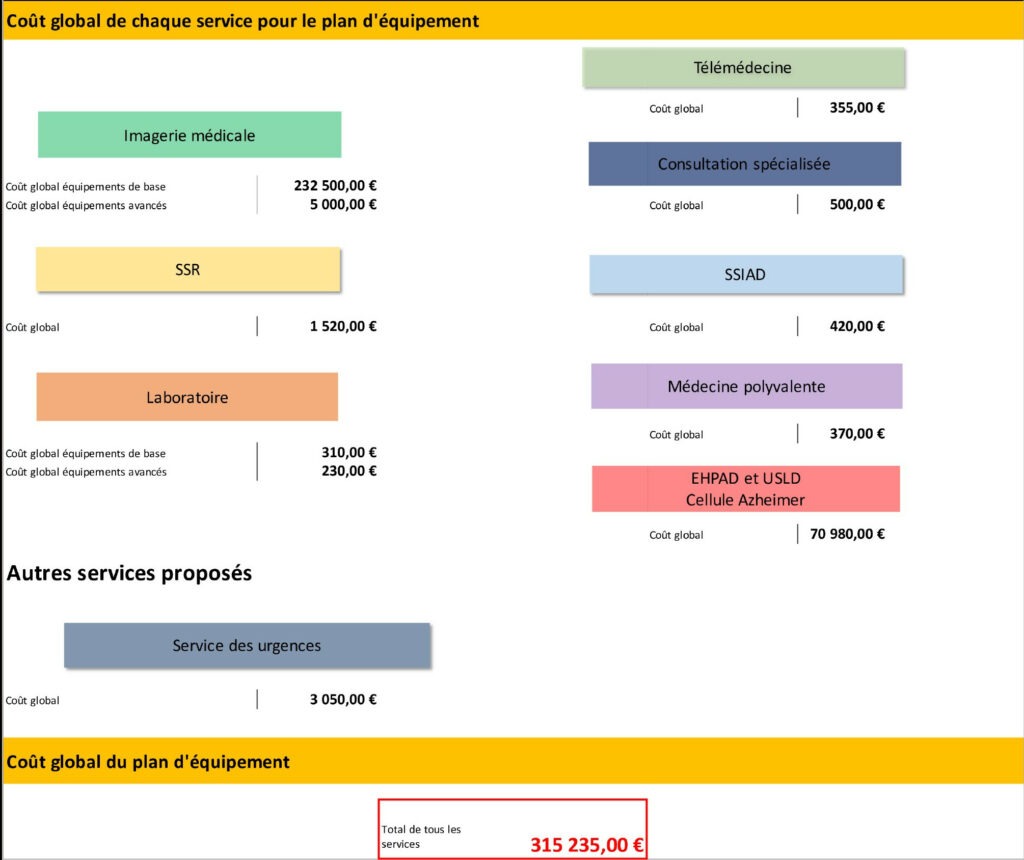
L’encadré « Accès à la comptabilité » présent sur la page d’accueil (figure 9), est également présent sur toutes les feuilles des services et permet de visualiser les coûts globaux de chaque service en équipements médicaux. L’ingénieur pourra également voir le coût total de tous les équipements choisis (Figure 11).
Ainsi ce dernier peut retrouver les dispositifs qu’il doit avoir dans les services parmi un large choix.
Figure 11 : Fiche « Accès à la comptabilité » de l’outil, Source : auteurs
L’ingénieur peut donc indiquer chaque équipement qu’il possède au sein de son établissement, afin de disposer d’une visualisation globale de son stock et pouvoir générer son inventaire. Il peut également ajouter la quantité des dispositifs médicaux qu’il souhaite, le prix unitaire de ceux-ci, ou encore rajouter des consommables ou des contraintes techniques et informatiques.
Le but de cet outil est que l’utilisateur se l’approprie et s’en serve pour répondre aux besoins de son établissement.
3 - Risques/Alternatives
Risques
Le fonctionnement de cet outil doit être optimal et permettre à l’ingénieur de remplir efficacement chaque feuille Excel afin d’obtenir un inventaire rapidement et de manière intuitive.
Cependant, il est important de prendre en compte d’éventuels risques de mise en œuvre de cet outil. En effet il est nécessaire d’identifier tous types d’aléas susceptibles de ralentir ou de « bloquer » l’évolution de l’outil, afin de les anticiper et prendre le dessus sur ces problèmes pour ne pas être surpris.
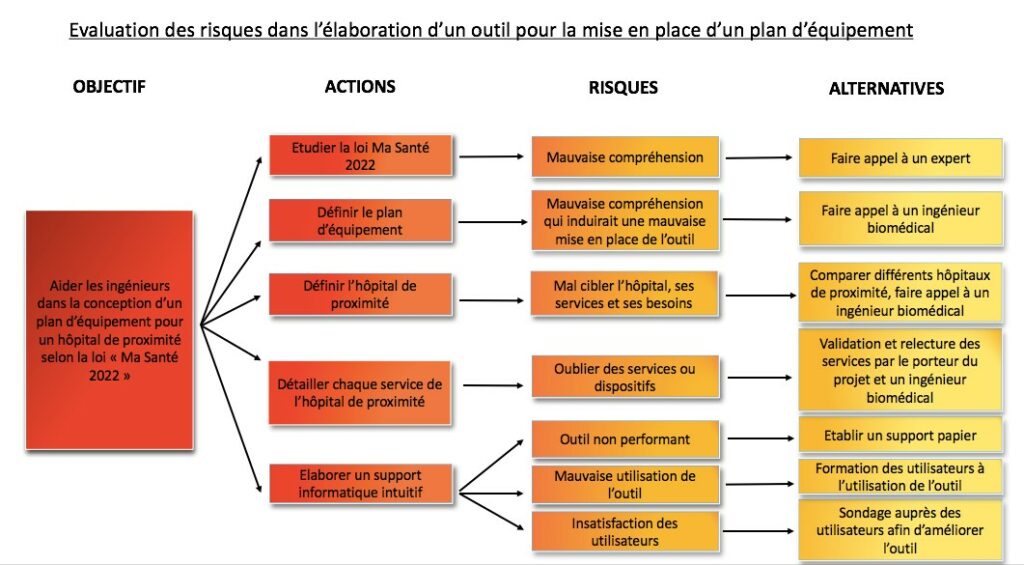
Pour cibler ces risques un logigramme ARA (Actions, Risques, Alternatives) a été élaboré, permettant d’obtenir une vision globale de tous les risques envisageables.
Voici les aléas identifiés avec leurs améliorations (Figure 12) :
Figure 12 : Logigramme ARA pour l’évaluation des risques dans l’élaboration de l’outil de mise en place d’un plan d’équipement, Source : auteurs
Alternatives
Concernant les alternatives, comme constaté à travers le logigramme ARA, il est indispensable de prendre en compte un éventuel défaut technique, informatique qui pourrait nuire au format PDF de l’outil. De même, si le format final n’est pas suffisamment interactif, ne plaît pas aux utilisateurs, ou nécessite des modifications, un deuxième format est à envisager.
C’est pourquoi, les différentes parties présentées, pourront être disponibles sous un format papier afin d’anticiper un problème quelconque mais également de permettre aux utilisateurs, qui le souhaitent, de disposer d’un support papier. De cette manière, l’outil pourra répondre à toutes les exigences souhaitées de la part des ingénieurs, afin de satisfaire leurs besoins.
Il faut tout de même prendre en compte qu’un format papier sera très conséquent et imposant, au risque de perdre des données ou ne plus disposer d’une visualisation générale de l’inventaire des équipements.
Il est aussi nécessaire de préciser que l’inventaire ne présente pas le nombre d’équipements par service, ni les options envisageables concernant chaque dispositif comme l’état de la maintenance, le prix d’achat, la date de renouvellement, etc.
Tous ces paramètres pourront être rajoutés afin d’améliorer la précision des informations concernant les équipements de l’hôpital.
4 - Pistes d’améliorations
Afin de cibler les attentes des utilisateurs dans l’élaboration de cet outil, il a été judicieux de les contacter directement et comprendre leurs besoins. Toutes les remarques détaillées ci-dessous n’ont pas pu être entièrement prise en compte par manque de temps, ou d’informations, mais il serait très intéressant de les mettre en application dans l’évolution de cet outil.
C’est pourquoi Mme Vitali ingénieure biomédical aux hôpitaux de Marseille, a permis de détailler davantage les équipements présents dans les services, notamment celui du laboratoire. Elle a également mis en avant le fait de réussir à quantifier le nombre d’équipements par service, qui serait un avantage considérable pour permettre à l’utilisateur de connaître le nombre d’équipements dont il a besoin par rapport au nombre de lits dans son établissement. Elle a proposé d’ajouter de nouvelles catégories dans l’outil comprenant les contraintes techniques, informatiques ; les composants, consommables ainsi que la précisions si le dispositif est un achat, une location ou une mise à disposition.
Mr Kirche, ingénieur biomédical du Groupement Hospitalier Nord Saône Loire Bresse Morvan, s’est penché sur cet outil et a participé à son amélioration. Il a permis de penser à la mise en place de niveaux au sein des services, avec les équipements dit « de base » et les équipements « avancés ». Il a donné des indications de quantification, comme le fait qu’une infirmière gère généralement 13 lits, donc ceci était à prendre en compte dans les équipements à mettre en place pour qu’elle puisse gérer ses patients seule. Il serait donc utile de réaliser un ratio par chambre, et des informations complémentaires pourraient être obtenues à travers les documentations de « chambre de base » par l’ARS.
Certaines améliorations ont pu être prise en compte et ont été réalisées. Mais le futur de ce projet doit encore évoluer pour répondre au maximum aux attentes des utilisateurs
Conclusion
L’inégalité d’accès aux soins sur le territoire français est un fait qui touche les patients tout comme les professionnels de santé. Le vieillissement de la population, les zones rurales, le manque d’établissements de santé, sont autant de facteurs qui rendent difficile l’organisation du suivi médical. La Loi « Ma Santé 2022 » permet donc cette réorganisation de l’offre de soins de proximité et notamment au travers des hôpitaux de proximité. Mais ces derniers ont encore des difficultés dans la mise en place du plan d’équipement, qui est un appui dans l’acquisition du matériel médical.
L’objectif du projet
a donc été de comprendre comment fonctionne ce type d’établissement de santé,
et de créer un outil optimisant l’organisation de l’hôpital de proximité, et
priorisant au maximum les besoins du patient.
La conception de cet outil est un moyen de faire évoluer la mise en place d’un
plan d’équipement et d’apporter un gain de temps considérable pour les
ingénieurs biomédicaux qui les confectionnent.
Il a été important de bien visualiser le contexte général du projet dans la conception de cet outil. L’idée a été d’aider l’utilisateur dans l’élaboration de son plan d’équipement de manière plus intuitive et organisée. Tout ceci en prenant en compte la loi « Ma Santé 2022 », et en s’appuyant sur un modèle d’hôpital de proximité dit « de base » qui a été établie pour aider l’ingénieur dans la conception de son inventaire.
L’intervention d’ingénieurs biomédicaux, Mme VITALI et Mr KIRCHE, a permis d’accentuer la qualité et la pertinence des données et de la logistique de l’outil. En tant qu’utilisateurs potentiels, ils ont pu apporter leur vision d’expert concernant l’utilisation, la logistique et les détails manquants au projet. Leur investissement a été bénéfique et nécessaire pour répondre correctement à leurs besoins et pouvoir satisfaire tout ingénieur biomédical qui souhaiterait prendre en main l’outil.